D. Quesada Chaves1, F. Coto Yglesias2, M. González Volio3, D. Herrera Martínez4, H. K. Herrera Peraza5, J. G. Jiménez Montero6, L. Obando Vega7, F. J. Ortiz Vargas8, A. Ulate Retana9, F. Ruíz Salazar10, D.C. Spencer Meléndez11, M.D. Zúñiga Kondrashova12, R. Zúñiga Solano13
1. Jefe Cardiología Hospital San Vicente de Paul Heredia Costa Rica. FACC FESC.
2. Médico Asistente Especialista, Servicio de Geriatría. Hospital Nacional de Geriatría y Gerontología. CCSS, San José, Costa Rica. Profesor Asociado Postgrado Geriatría y Gerontología, Universidad de Costa Rica.
3. Médico Endocrinóloga, Hospital San Vicente de Paúl, Heredia, Costa Rica.
4. Médico especialista en Geriatría y Gerontología, CCSS Clínica Clorito Picado, Coordinador de Clínica de Sarcopenia y Clínica de memoria de CCP, Profesor de pre grado de Universidad De Ciencias Médicas de Costa Rica.
5. Médico especialista en Geriatría y Gerontología, CAIS de Puriscal. CCSS.
6. Profesor de Medicina, Escuela de Medicina, Universidad de Ciencias Médicas, Dept Endocrinología Hospital CIMA, San José, Costa Rica.
7. Especialista en Medicina Familiar y Comunitaria, Hospital Los Chiles Costa Rica.
8. Especialista en Medicina Familiar, Msc. Administración de Servicios de Salud. Servicio de Hospitalización y Atención de Enfermedades Crónicas Caja Costarricense de Seguro Social, CAIS Siquirres. Directivo de la Asociación Costarricense de Medicina Familiar.
9. Médico Cardiólogo, Hospital México. Profesor de posgrado de cardiología de la Universidad de Costa Rica. Profesor de grado de medicina de la Universidad de Costa Rica.
10. Coordinador nacional del Posgrado de Endocrinología de la Universidad de Costa Rica, miembro de la Junta Directiva de la Asociación Costarricense de Endocrinología, miembro del Servicio de Endocrinología del Hospital México, Costa Rica.
11. Especialista en Medicina Familiar y Comunitaria, Área de Salud Valle la Estrella CCSS, Limón, Costa Rica.
12. Médico Nefrólogo, Hospital San Rafael de Alajuela, CCSS.
13. Geriatra, Clínica Marcial Fallas Díaz, Desamparados, Costa Rica.
Por iniciativa de la Asociación Costarricense de Cardiología junto a las asociaciones de Endocrinología, Nefrología, Medicina Interna, Geriatría y Medicina Familiar se formó el Grupo Diabetes Costa Rica, con el fin de elaborar un documento de consulta para los médicos costarricenses de los tres niveles de atención (Primario a Terciario), sobre el manejo de la diabetes mellitus (DM) en Costa Rica.
El Dr. Daniel Quesada Chaves, expresidente de ASOCAR, fue el coordinador del grupo de participantes y la empresa EDU-Pharma, oficina independiente de educación continua, basada en Costa Rica, fue la responsable del apoyo técnico-científico para la documentación, redacción, edición y gerencia del proyecto; con base en los acuerdos tomados en las reuniones virtuales sincrónicas y asincrónicas de los grupos de trabajo. Para lo cual se contó con el apoyo de la plataforma Within3. Este proyecto fue posible gracias al patrocinio educativo sin restricciones de la empresa AstraZeneca CAMCAR. Ningún miembro de la empresa patrocinadora tuvo participación en la discusión ni en la redacción del presente documento. A su vez, este consenso cuenta con el aval de la ASOCAR. En esta guía práctica clínica (GPC) de diabetes, se incluye la información que compete desde la Prediabetes hasta diabetes mellitus tipo 2 (DMT2) en condiciones en las que ya ocurrió el daño renal, cardiovascular, cerebral y arterial en general. La GPC cubre temas relacionados con la prevención primaria de la DMT2 en hombres, mujeres no embarazadas y adultos. Asimismo, en ninguna circunstancia se recomiendan tratamientos particulares para individuos específicos.
Las GPC resumen y evalúan, principalmente, la evidencia disponible en DMT2 con el objetivo de prestar asistencia a los profesionales de la salud a la hora de proponer las mejores estrategias de tratamiento para un paciente particular. A su vez, las GPC y sus recomendaciones tienen por objetivo facilitar la toma de decisiones de los profesionales de la salud en su práctica diaria. Sin embargo, las decisiones finales relativas a cada paciente deben tomarlas los profesionales de la salud responsables, junto con el paciente y su tutor o representante legal, según corresponda y de forma personalizada.
Cabe señalar, además, que toda la información está basada en evidencia establecida y referenciada por capítulos.
El contenido de esta GPC se presenta exclusivamente para uso personal y educativo. No se autoriza su uso comercial. No se autoriza la traducción o reproducción de ningún fragmento de esta guía sin la autorización escrita de las diferentes asociaciones que lo componen.
METODOLOGÍA
Se invitó a las asociaciones antes mencionadas a nombrar a sus representantes para este grupo de trabajo. Posteriormente, se dividió a todos en cinco grupos de trabajo para el desarrollo de los diferentes capítulos de esta guía.
Dada la extensión del contenido que podría incluirse en esta guía, todos los grupos participaron en sesiones virtuales asincrónicas para definir la tabla de contenidos de cada grupo. Posteriormente, el grupo editorial presentó un resumen a los grupos en los cuales se eliminaron las duplicidades de temas propuestos.
Luego, cada grupo procedió a hacer una revisión asincrónica de la evidencia científica y a aportar documentación para la elaboración del documento. El equipo editorial procedió a consolidar la evidencia para cada capítulo, así como a redactar los capítulos para posterior revisión y aprobación de los participantes por medio de reuniones virtuales sincrónicas. Cabe señalar que, para la clasificación de las diferentes recomendaciones, se utilizó la tabla de niveles de evidencia propuestos por la Asociación Americana de Diabetes (ADA). (Tabla 1)
FORMATO DE LA GUÍA
Cada capítulo incluye recomendaciones, antecedentes y la evidencia correspondiente, y, en algunos casos, aspectos prácticos basados en la experiencia clínica y el consenso de expertos. De este modo, se espera que, en un futuro cercano, el Grupo Diabetes Costa Rica participe en tres actividades clave:
• Liderar el desarrollo de campañas de divulgación nacional para crear conciencia sobre la diabetes y su impacto en la población.
• Apoyar el autocuidado para hacer más fácil para el paciente el vivir con diabetes.
• Participar activamente en la prevención de la diabetes; esto incluye promoción y desarrollo de políticas y programas de prevención en toda la población, para incrementar la detección temprana y evaluación oportuna y precisa del riesgo.
ESTÁNDARES DE TRATAMIENTO DE LA DIABETES MELLITUS TIPO 2
En el consenso de la Asociación Americana de Endocrinólogos clínicos y el Colegio Americano de endocrinología, de 2020, consideran que el manejo integral de los pacientes con DMT2 se basa en principios fundamentales, los cuales aplican en todos los ámbitos de atención médica1 y se desarrollarán a profundidad en los capítulos correspondientes de esta guía:
• Para la atención integral de todos los pacientes con DM, es importante la modificación del estilo de vida y debe involucrarse a todo el equipo multidisciplinario a cargo de su atención. En pacientes de mayor riesgo, esta intervención del estilo de vida no debe retrasar la farmacoterapia necesaria y esta puede ajustarse según la respuesta del paciente a los resultados obtenidos con intervención del estilo de vida.
• Minimizar el riesgo de hipoglucemia grave y no grave.
• Promover la pérdida de peso en pacientes con enfermedad crónica basada en la adiposidad (ABCD por sus siglas del inglés Adiposity Based Chronic Disease);2 and yet many patients lack access to evidence-based therapies. The diagnostic term “obesity” and inadequate International Classification of Diseases(ICD el término de diagnóstico médico para el sobrepeso / obesidad, que es una enfermedad crónica y requiere un compromiso terapéutico a largo plazo.
• El objetivo de hemoglobina glicosilada (HbA1c) debe individualizarse en función de numerosos factores relacionados con el paciente, como: la edad, la esperanza de vida, las condiciones comórbidas, la funcionalidad, la duración de la diabetes, el riesgo de hipoglucemia o las consecuencias adversas de la hipoglucemia, así como la motivación del paciente y la adherencia.
• La elección del tratamiento para la diabetes también debe individualizarse dependiendo de las características específicas de los pacientes (valor inicial de HbA1C, duración de la enfermedad, obesidad, comorbilidades) y de los medicamentos (eficacia, seguridad, riesgo de hipoglucemia, efecto en el peso y otras comorbilidades, etc.). Por lo general, se requiere terapia combinada que involucre agentes con mecanismos de acción complementarios.
• Las comorbilidades deben manejarse forma integral, con terapias adecuadas que incluyan el tratamiento para lípidos, presión arterial (PA) y otras afecciones relacionadas.
• Los objetivos deben alcanzarse lo antes posible y la terapia debe evaluarse con frecuencia (por ejemplo, cada tres meses) hasta alcanzar los objetivos. Para dicho fin se debe emplear múltiples criterios, incluidos HbA1c, eventos de hipoglucemia documentados o sospechosos, valores de lípidos y PA, eventos adversos (aumento de peso, efectos renales o hepáticos importantes), otras comorbilidades, datos de laboratorio relevantes, administración concomitante de fármacos, complicaciones de la diabetes y factores psicosociales que afectan la atención del paciente.
• En cuanto a la selección del tratamiento, el régimen terapéutico debe ser lo más sencillo posible para optimizar la adherencia.
• Se recomienda el uso de monitoreo continuo de la glucosa (MCG) siempre que esté indicado, para ayudar a los pacientes a alcanzar los objetivos glicémicos de forma segura.
• Es importante involucrar al paciente en un programa de educación al paciente, el cual incluya a su familia o cuidadores. Este tema se desarrolla en el capítulo V.
Sabemos que la DM implica un grupo de afecciones en las que el cuerpo no puede utilizar y almacenar la glucosa correctamente. La cantidad de personas afectadas por DM ha aumentado considerablemente en los últimos años. De modo que se ha convertido en una de las principales causas de muerte a nivel mundial. Se espera que para el año 2025, más de 300 millones de personas desarrollen DMT2 como consecuencia de la obesidad.3
La DM es una enfermedad grave que puede presentarse a cualquier edad; el tipo de diabetes que se presenta es independiente de la edad, no como se consideraba anteriormente, que la diabetes tipo 1 se presentaba en niños y DMT2 en adultos.4 Asimismo, puede provocar complicaciones como infarto agudo de miocardio (IAM) e insuficiencia cardíaca (IC), infarto cerebral, ceguera, insuficiencia renal, amputaciones de pies o piernas, entre otras.
En Costa Rica, la prevalencia de la diabetes se ha incrementado hasta alcanzar un 14.8 % y representa un serio problema de salud pública por sus complicaciones. A su vez, la diabetes es un problema de salud pública a nivel mundial. El número de personas con diabetes aumentó de 108 millones en 1980 a 422 millones en 2014 y la prevalencia de la diabetes en adultos ha aumentado del 4.7 % en 1980 al 8.5 % en 2014. El aumento en la prevalencia de la diabetes se ha observado con mayor rapidez en los países de ingresos bajos y medianos que en los países de ingresos altos. Igualmente, entre 2000 y 2016, se ha registrado un incremento del 5 % en la mortalidad prematura por diabetes.5
La diabetes es una prioridad sanitaria en Costa Rica. Al igual que en el resto del mundo, su prevalencia ha crecido, probablemente como resultado del aumento del sobrepeso y obesidad, cambios en el estilo de vida y el envejecimiento de la población. Según la “Encuesta de Factores de Riesgo Cardiovascular” (CCSS, 2014), la prevalencia global fue de 12.8 y su incidencia aumentó a partir de los cuarenta años, y en años más recientes la prevalencia de la diabetes alcanzó un 14.8 %.6 (Gráfico 1)
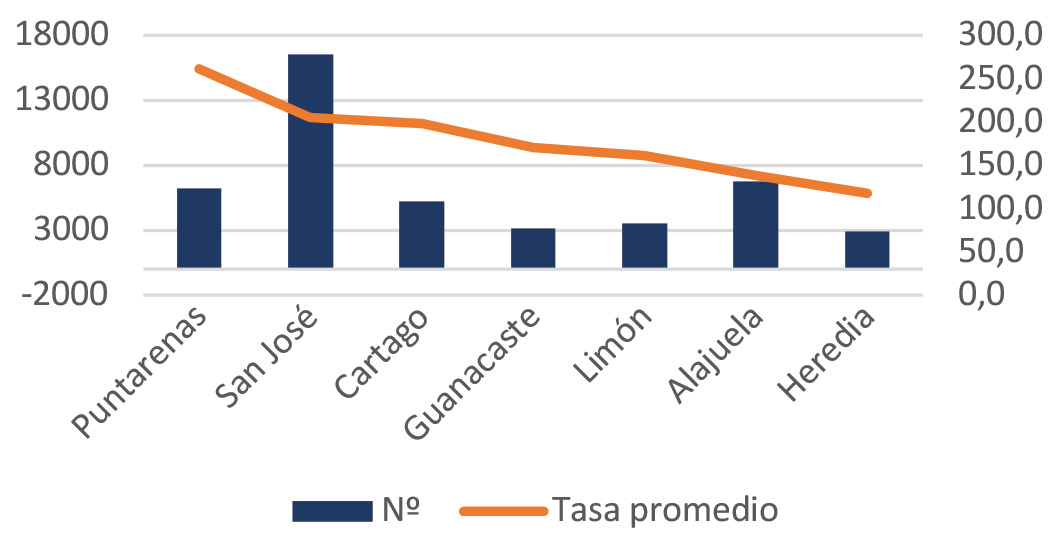

Según los datos reportados al Ministerio de Salud, en el quinquenio 2014-2018, se notificaron en promedio 8 851 casos por año, con una tasa de 181.0 casos por 100 000 habitantes. Las provincias con tasa mayor a la nacional son Puntarenas, San José y Cartago con tasas de 261.2, 205.4 y 198.2 casos por 100 000 habitantes respectivamente. Los cantones con mayor tasa de incidencia fueron Acosta, con una tasa de 425.5 por cada 100 000 habitantes, seguido de Palmares (tasa de 404.4) y en tercer lugar Parrita (tasa de 369.1). Los cantones con menor tasa promedio en el período fueron Alajuela, Talamanca y Atenas.6
Las complicaciones de la diabetes también han aumentado y el control metabólico se ha deteriorado. Estos elementos probablemente han incidido en el aumento en la mortalidad asociada a la diabetes, particularmente, la enfermedad renal y por otras complicaciones no especificadas.7-9SDMR, ischemic heart disease (IHD).
1. CLASIFICACIÓN
La ADA clasifica la diabetes en las siguientes categorías:4
• Diabetes mellitus tipo 1 (DMT1): debida a la destrucción por células autoinmunes, que generalmente conduce a una deficiencia absoluta de insulina, incluida la diabetes autoinmune latente de la edad adulta.
• Diabetes mellitus tipo 2 (DMT2): debida a una pérdida progresiva de la secreción adecuada de insulina de células B con frecuencia en el contexto de la resistencia a la insulina).
• Tipos específicos de diabetes debida a otras causas, por ejemplo: síndromes de diabetes monogénica (como diabetes neonatal y diabetes de madurez en los jóvenes), enfermedades del páncreas exocrino (como fibrosis quística y pancreatitis) y fármacos o productos químicos -diabetes inducida (como con el uso de glucocorticoides, en el tratamiento de VIH / SIDA o después de un trasplante de órganos).
• Diabetes mellitus gestacional (DMG): diagnosticada en el segundo o tercer trimestre del embarazo que no era una diabetes manifiesta antes de la gestación.
En este documento, se hace una revisión de las formas más comunes de diabetes en Costa Rica y se hace principal énfasis en la DMT2:
• Diabetes mellitus gestacional.
• Diabetes mellitus tipo 1.
• Prediabetes y diabetes mellitus tipo.
1.1 Diabetes gestacional
Se conoce como diabetes DMG a cualquier grado de intolerancia a la glucosa que se detecta por primera vez durante el embarazo, independientemente del grado de hiperglucemia.4 general treatment goals and guidelines, and tools to evaluate quality of care. Members of the ADA Professional Practice Committee, a multidisciplinary expert committee (https://doi.org/10.2337/dc21SPPC). Debido al subdiagnóstico de DM en general, por la falta de controles rutinarios en la población en edad reproductiva, muchas veces se diagnostica durante el embarazo hiperglucemias preexistentes no diagnosticadas. De ahí la importancia de evaluar los posibles factores de riesgo de DMT2 en la primera cita prenatal, los cuales deben ser evaluados nuevamente para DMG entre las semanas 24 y 28 de gestación.10,11
Aproximadamente, 16.5 % de las mujeres embarazadas sufren complicaciones debido a la DMG.11 Los riesgos específicos de diabetes en el embarazo incluyen riesgos en el feto o neonato, entre los cuales se pueden mencionar: anomalías fetales, muerte fetal, hipoglucemia neonatal, hiperbilirrubinemia y síndrome de dificultad respiratoria neonatal, entre otros, así como riesgos en la madre: aborto espontáneo y preeclampsia, entre otros. Además, aumenta el riesgo de obesidad, hipertensión y diabetes tipo 2 más adelante en la vida,12 por lo que se debe monitorear y tratar adecuadamente y un 60 % de las mujeres con historia de DMG desarrollan DMT2 en algún momento de su vida.11 Por ende, es importante su monitorización continua y deben realizarse pruebas de detección de prediabetes de por vida para reducir el riesgo de desarrollar DMT2 y dar el tratamiento adecuado a la mayor brevedad posible.12
1.1.1 Diagnóstico
El diagnóstico de la DMG se puede realizar con cualquiera de las siguientes estrategias:4
Prueba de tolerancia a la glucosa oral (PTGO) de 75g en un solo paso, derivada de los criterios de la International Association of the Diabetes and Pregnancy Study Groups (IADPSGC). (Tabla 3)
El enfoque de dos pasos con una carga de 50 g de glucosa (sin ayuno) seguida de una PTGO con una carga de 100g para las que dan positivo en la primera prueba. (Tabla 3)
1.2 Diabetes mellitus tipo 1
Conocida durante mucho tiempo como diabetes juvenil o insulinodependiente, la diabetes inmuno-mediada representa el 5-10 % de la diabetes en general, se da por una destrucción autoinmune mediada por células ß pancreáticas. Los marcadores autoinmunes incluyen anticuerpos de células de los islotes y anticuerpos contra la enzima glutamato decarboxilasa (GAD) usando los anticuerpos anti-GAD65, insulina, tirosina fosfatasas IA-2 e IA-2ß y transportador de zinc 8 (ZnT8).4
La ADA clasifica la DMT1 en tres estadios, como se muestra en la tabla 4. La etapa 1 se define por la presencia de dos o más de estos marcadores autoinmunes. Existen importantes consideraciones genéticas, ya que la mayoría de las mutaciones que causan la diabetes se heredan de forma dominante.
1.2.1 Diagnóstico
Los pacientes con diabetes tipo 1 a menudo presentan síntomas agudos de diabetes y niveles de glucosa en sangre marcadamente elevados, y aproximadamente un tercio son diagnosticados con cetoacidosis diabética (CAD) que pone en peligro la vida.13 Esta CAD puede ser la primera manifestación clínica de la DM en niños y adolescentes. Los adultos pueden retener suficiente función de las células β para prevenir la presencia de CAD durante muchos años.
1.2.2 Diabetes tipo 1 idiopática
Algunas formas de DMT1 son de etiología desconocida. Los pacientes presentan insulinopenia permanente y son propensos a CAD, pero no hay evidencia de autoinmunidad de células ß. Muy pocos pacientes con DMT1 caen en esta categoría.
Recomendaciones DMT1:
1.3 Prediabetes
Se define como la presencia de niveles elevados de glucosa en sangre superiores a los normales, pero por debajo de los umbrales de diabetes.14
1.3.1 Diagnóstico
La ADA considera como criterios que definen la prediabetes cuando los pacientes presentan alteraciones en los exámenes de glucosa plasmática en ayunas (GPA) (y/o intolerancia a la glucosa (IG) y/o HbA1c, como se muestra en la tabla 5.4
Se ha demostrado que los niveles de HbA1c elevados (entre 5.5 y 6.5) de la prediabetes se asocian a un riesgo aumentado de desarrollo de DM y enfermedad cardiovascular (ECV).15,16 La prediabetes también está asociada con obesidad (especialmente abdominal o visceral), dislipidemia con triglicéridos altos y/o colesterol HDL (cHDL) bajo e hipertensión arterial (HTA). En consecuencia, es importante la implementación efectiva de programas de estilo de vida saludable en pacientes prediabéticos para retrasar o prevenir la DMT2.
1.3.2 Detección temprana para prediabetes y DMT2
En la última década, la incidencia y la prevalencia de la prediabetes y la DMT2 en niños y adolescentes ha aumentado dramáticamente, especialmente en etnias o razas de población minoritaria. Los Centros de Control de Enfermedades de Estados Unidos (CDC por sus siglas en inglés) tienen disponible una prueba de autoevaluación de riesgo de prediabetes que cualquier persona puede consultar en el siguiente enlace:
https://nenchealthyliving.org/assets/media/1488484448-CDC%20prediabetestest.pdf
Los criterios para la detección temprana de la prediabetes y DMT2 en pacientes asintomáticos adultos se describen en la tabla 6.
Recomendaciones para cribado para prediabetes y diabetes tipo 2 basada en riesgos en niños y adolescentes
La detección temprana para prediabetes y DMT2 se realiza por medio de la revisión de factores de riesgo o con alguna herramienta, como la que ofrece la ADA en la página web: https://www.diabetes.org/risk-test. Igualmente, es de vital importancia la implementación efectiva y oportuna de programas de intervención del estilo de vida en pacientes prediabéticos para retrasar o prevenir la progresión de la enfermedad.
1.4 Diabetes mellitus tipo 2
La DMT2 (debido a una pérdida progresiva de la secreción adecuada de insulina de células B, con frecuencia en el contexto de la resistencia a la insulina) representa entre 90 % y 95 % del total de diabetes. Incluye a pacientes con deficiencia de insulina relativa y que tiene resistencia a la insulina periférica y muchas veces no necesitan insulina para sobrevivir, ni al inicio ni a lo largo de su vida.4
Lamentablemente, la DM es frecuentemente subdiagnosticada por ser una enfermedad inicialmente asintomática o con síntomas normalmente desapercibidos por los pacientes, lo que incrementa el riesgo a desarrollar complicaciones vasculares. En Costa Rica, afortunadamente solo el 2.8 % de los diabéticos no son diagnosticados.6
Estos pacientes pueden presentar niveles normales o elevados de insulina, pero eso no contribuye a la normalización de los niveles de GP, porque la secreción de insulina es insuficiente para compensar la resistencia a la insulina; de ahí la importancia de la reducción de peso, los ejercicios y el tratamiento farmacológico, los cuales mejoran esta situación.
1.4.1 Factores de riesgo
Existen muchos factores de riesgo para desarrollar DM, entre los que se puede mencionar principalmente la edad, la obesidad y la falta de actividad física. Se presenta con mayor frecuencia en mujeres con DMG previa, con HTA o dislipidemia, con síndrome de ovarios poliquísticos; así como en ciertos grupos étnicos como afroamericanos, aborígenes americanos, hispanos/latinos, y asiático-americanos. También se asocia con predisposición genética o historia familiar en parientes de primera línea.4 En pacientes diabéticos, se debe realizar un tratamiento intensivo de los factores de riesgo CV (control glucémico, HTA, lípidos y agentes antiplaquetarios) de acuerdo con la necesidad de cada paciente.
1.4.2 Diagnóstico
La DM puede diagnosticarse en cualquier momento, tanto en pacientes con bajo riesgo que se han realizado una prueba aleatoria de GPA como en pacientes sintomáticos o en pruebas realizadas por el riesgo de diabetes. Al igual que la prediabetes, se diagnostica con las pruebas de GP, ya sea GPA o la GP en 2 horas durante la Prueba de Tolerancia a la Glucosa oral (PTGO) con 75 g o valores de HbA1c. Los criterios para el diagnóstico de la DM se detallan en la tabla 7.4
A menos de que haya un diagnóstico clínico claro, por ejemplo: pacientes con síntomas de crisis hiperglicémica o prueba aleatoria de GPA ≥ 200 mg/dL (11.1 mmol/L), para confirmar el diagnóstico se requieren dos pruebas con resultados anormales, ya sea de la misma muestra o dos pruebas de muestras diferentes. A su vez, la eficacia de la intervención primaria para DMT2 se ha demostrado principalmente en pacientes que tienen IG con o sin GAA, no en pacientes con GAA aislada o en pacientes con prediabetes definida por los criterios de HbA1c.4
Como mencionamos anteriormente, tanto la GPA como la GP-2 hr pueden usarse para el diagnóstico de la DM, pero no siempre coinciden si se comparan con los resultados de la HbA1c. En personas con discordancia entre la HbA1c y los valores de GP, la GPA y GP-2h son más precisas.17,18
Recomendaciones para HbA1c
Recomendaciones para prediabetes y DMT2
1.4.3 Prevención y recomendaciones para un manejo óptimo
Varios estudios controlados aleatorios importantes, incluido el estudio para la prevención de la diabetes (DPP),19,20 el Estudio finlandés de prevención de la diabetes (DPS)21 y el Estudio de prevención de la diabetes Da Qing (Estudio DA QING),22 demuestran que la terapia conductual / de estilo de vida, con un plan de alimentación individualizado reducido en calorías, es muy eficaz para prevenir la DMT2 y mejorar otras enfermedades cardiometabólicas, pues se logran mejoras en marcadores como presión arterial, lípidos e inflamación. Para lograr estos buenos resultados, es fundamental la participación del personal sanitario, el paciente y su familia.
En el estudio DPP, se dividió a los participantes en tres grupos:
• Cambios en el estilo de vida: Los participantes recibieron una capacitación intensiva de cambios en el estilo de vida. Se procura una pérdida de peso del 7 % y mantenerlo a través de ingesta menor de calorías y 150 minutos de ejercicio por semana. Los investigadores se reunieron con los participantes individualmente al menos dieciséis veces durante las primeras 24 semanas y luego cada dos meses con al menos una llamada telefónica entre las visitas durante aproximadamente tres años.
• Grupo Metformina: Este grupo de participantes recibió 850 mg de metformina dos veces al día y se les ofreció consejo estándar sobre dieta y actividad física.
• Grupo placebo: Los participantes recibieron placebo dos veces al día en vez de metformina y se les ofreció consejo estándar sobre dieta y actividad física.
Después de tres años, el estudio DPP demostró que los participantes que recibieron cambios en el estilo de vida redujeron la probabilidad de desarrollar DMT2 en un 58 %, comparado con los que recibieron placebo. Los cambios en el estilo de vida fueron efectivos en todos los participantes, indistintamente del grupo étnico y sexo, con resultados más favorables en los participantes de sesenta años y más. De ese modo, se redujo la probabilidad de desarrollar DMT2 en un 71 %. Cerca del 5 % de los pacientes del grupo de cambio de estilo de vida desarrollaron diabetes cada año, comparado con el 11 % en los que recibieron placebo.23
Los participantes que recibieron metformina redujeron la probabilidad de desarrollar DMT2 en un 31 % comparado con los que tomaron placebo. La metformina fue efectiva en todos los participantes, indistintamente de raza, sexo o grupo étnico, y fue más efectiva en mujeres con historia de DMG, en personas entre veinticinco y 44 años, y en obesos con índice de masa corporal de 45 o más.
En un estudio de seguimiento a quince años, los participantes en el grupo de cambios en el estilo de vida continuaron retardando el desarrollo de la DMT2 en un 27 %, comparado con los que recibieron placebo. Los participantes que continuaron con metformina reportaron un retardo del 18 % en el desarrollo de DMT2 comparado con los que recibieron placebo. De igual manera, los otros dos estudios de prevención en diabetes (DPPS y Da Qing) presentaron resultados consistentes a largo plazo, con la reducción del riesgo de diabetes al implementar cambios en el estilo de vida.24-27
Por su parte, el estudio Diabetes Prevention Program Outcomes Study (DPPOS) es el seguimiento a largo plazo del estudio DPP original y buscó evaluar los efectos de las intervenciones en el desarrollo posterior de la diabetes y las complicaciones de la diabetes, incluidas la retinopatía, la microangiopatía y las enfermedades cardiovasculares.27 (Tabla 8)
Los objetivos principales eran la intervención intensiva en el estilo de vida, como los de DPP y mantener un mínimo del 7 % de pérdida de peso, así como 150 minutos de actividad física por semana de intensidad similar a la caminata rápida. El ritmo recomendado de pérdida de peso fue de 0.5 a 1 kilogramo por semana. En este estudio, se implementaron programas de sesiones individuales, clases grupales, campañas de motivación y oportunidades de reiniciar.
Para obtener un manejo óptimo de pacientes con DM y prevenir la progresión de la enfermedad en pacientes prediabéticos y pacientes de alto riesgo, se recomienda incentivar un cambio en el estilo de vida culturalmente apropiado para el paciente, el cual permita alcanzar los objetivos mencionados en la Tabla 8. Igualmente, en el capítulo 5, se detalla todo lo relacionado con cambios en el estilo de vida, como parte del tratamiento no farmacológico, lo que incluye: Terapia médica nutricional, control de peso y actividad física.
Además, se considera relevante analizar la evidencia de la asociación entre diabetes y angustia por diabetes, los efectos moderadores de la autoestima y el apoyo social en adultos con DMT1 y DMT2. Varias ideas se resumen en la siguiente lista de recomendaciones, las cuales detallan puntos prácticos de educación y opciones de terapia por ser analizados en forma multidisciplinaria.
Recomendaciones sobre cambios de comportamiento en el estilo de vida para prevención de la DM
1.4.4 Comorbilidades
Entre las principales comorbilidades de la DM, se pueden mencionar la IC, ER y Enfermedad hepática, las cuales se desarrollarán más a profundidad en los módulos siguientes dada su importancia en la DM. Existen pocos estudios en Costa Rica, los cuales detallen las comorbilidades asociadas a la diabetes. En 2009, se demostró que las prevalencias de las complicaciones en el cantón de Desamparados fueron las siguientes: retinopatía (19.6 %), neuropatía (30.6 %) y nefropatía en un 33.6 %: microproteinuria (24.8 %), macroproteinuria (7 %), síndrome nefrótico (1.4 %) e Insuficiencia renal crónica (7.1 %), sin diferencia estadística por sexo. Los factores asociados de la nefropatía diabética fueron la retinopatía diabética (4.6 IC: 2.5-8), los años de evolución (1.8 IC: 1.2-2.6), la HTA (2.3 IC: 1.4-3.8), la hemoglobina glicosilada elevada> 8 % (2.4 IC: 1.3-4-6), el cHDL bajo (1.7 IC 1.02-2.7) y el antecedente de infarto de miocardio (6.1 (2.4-15.3).28
El estudio Costa Rican Longevity and Healthy Aging Study (CRELES) también demostró que el 20 % de las personas mayores de 65 años tienen diabetes y este factor incrementa los costes en la atención ambulatoria y en hospitalizaciones en un 51 por ciento.29 Entre las comorbiliades usualmente olvidadas, se encuentra la depresión, que se ha vinculado con un 60 % de aumento de riesgo para desarrollar diabetes.30
1.4.4.1 Enfermedad cardiovascular
Las complicaciones CV representan un alto porcentaje de los ingresos hospitalarios de pacientes diabéticos. Por su parte, las complicaciones macrovasculares incluyen enfermedad de las arterias coronarias (EAC), enfermedad cerebrovascular y enfermedad arterial periférica. El riesgo de IM es 2.13 veces mayor en hombres y 2.95 veces mayor en mujeres en comparación con la población no diabética.31
Asimismo, la DM se asocia en general con un aumento en la ECV de dos a tres veces y aumenta aún más cuando se tiene diabetes de larga duración, de inicio joven y en presencia de comorbilidades (eventos vasculares previos, enfermedad renal crónica (ERC) y agrupamiento de factores de riesgo).32 (Tabla 9)
1.4.4.1.1 Evaluación del riesgo cardiovascular en pacientes con diabetes y prediabetes
Actualmente, se consideran tres niveles de riesgo CV para pacientes con DM: muy alto riesgo, alto riesgo y riesgo moderado.33 (Tabla 10)
El calculador de riesgo de ECVAS del Colegio Americano de Cardiología/Asociación Americana del Corazón es en general una herramienta útil para estimar el riesgo de eventos a diez años (disponible en: tools.acc.org/ASCVD-Risk-Estimator-Plus). Esta herramienta incluye la diabetes como factor de riesgo, desde que la diabetes por sí misma confiere un riesgo aumentado para ECVAS. Debe reconocerse que este calculador de riesgo no toma en cuenta la duración de la diabetes o la presencia de complicaciones de la diabetes, tales como albuminuria. A pesar de que puede darse alguna variabilidad en la calibración en subgrupos que incluye sexo, raza y diabetes, la predicción del riesgo no difiere en aquellos con o sin diabetes.
La mejor forma de prevenir la ECVAS, la IC y la FA es promover un estilo de vida saludable a lo largo de toda la vida. Toda persona mayor de cuarenta años debe ser evaluada para estimación de riesgo de ECVAS cada diez años. Además, deben evaluarse otros factores que pueden aumentar el riesgo con el fin de tomar decisiones oportunas, como lo es la evaluación del calcio arterial coronario (CAC). La terapia con estatinas es el tratamiento de primera línea para la prevención primaria de ECVAS en pacientes con cLDL elevado, DM y pacientes con factores de riesgo para ECVAS.34 En las personas que presentan eventos CV, se deben medir la GPA y el HbA1c para excluir la presencia de diabetes y evaluar con PTGO si los hallazgos no son concluyentes.35
Monitoreo continuo de glucosa
Monitoreo continuo de glucosa (MCG) está mejorando rápidamente el control de la DM.35 El tiempo en rango (TIR) es una métrica emergente de control glucémico que está asociada con complicaciones microvasculares de la diabetes.36 Los datos transversales y los estudios de cohortes demuestran que TIR es un criterio de valoración aceptable para los ensayos clínicos en curso y que se puede utilizar para evaluar el control glucémico. Además, el tiempo por debajo del objetivo (<70 y <54 mg / dL [3.9 y 3.0 mmol / L]) y el tiempo por encima del objetivo (> 180 mg / dL (10.0 mmol / L) son parámetros útiles para la revaluación del tratamiento.36-38
Los nuevos agentes hipoglucemiantes, agonistas de SGLT-2Í y GLP-1, se recomiendan como tratamiento de primera línea en la DMT2 con ECV establecida o riesgo CV alto / muy alto. En el módulo 2, se detalla a profundidad las diferentes opciones de tratamiento para pacientes con DMT2.
Recomendaciones para MCG
Independientemente de las modalidades de tratamiento empleadas (terapias con medicamentos, angioplastía coronaria transluminal percutánea (ACTP) con stents, cirugía de revascularización coronaria con injerto-CABG), los pacientes con diabetes generalmente tienen peores resultados con diferentes tratamientos para ECV que los pacientes sin diabetes, una diferencia que se conoce como riesgo residual.
El Emerging Risk Factor Collaboration (un metaanálisis de 102 estudios prospectivos) demostró que la DM confiere un riesgo dos veces mayor de eventos vasculares (enfermedad coronaria, ACV isquémico y muertes vasculares), independiente de otros factores de riesgo.39 El exceso de riesgo relativo de eventos vasculares con DM fue mayor en mujeres y en edades más jóvenes. Tanto los niveles de riesgo relativo como absoluto y complicaciones microvasculares, incluyendo enfermedad renal o proteinuria, serán más altos en aquellos con DM de larga duración.
El Registro Nacional de Diabetes de Suecia ha proporcionado información importante sobre la prevalencia de ECV y muerte CV, tanto en la DMT140 como en la DMT2.41 Para la DMT1, 27,195 sujetos fueron estratificados por edad y sexo, el inicio temprano entre 1 y 10 años se asoció con una razón de riesgo (HR) de 7.38 para la mortalidad CV, 30.95 para IM y 12.9 para IC. Las cifras correspondientes para la aparición de DMT1 entre los 26 y los 30 años fueron 3.64, 5.77 y 5.07 respectivamente. El desarrollo de DMT1 entre 1 y 10 años resultó en la pérdida de 17.7 años de vida en mujeres y de 14.2 años en hombres.40
En pacientes con DMT2 Tancredi y colaboradores41, evaluaron el riesgo de muerte CV de acuerdo con control glucémico y complicaciones renales en pacientes con DMT2, en una gran cohorte de 435,369 pacientes se emparejó con controles y se les dio seguimiento durante 4.6 años. Los resultados confirmaron la pérdida de años de vida en ambas poblaciones, valor que aumentaba en pacientes más jóvenes, con peor control glucémico y mayor gravedad de las complicaciones renales, realidad que enfatizaba la necesidad de un control intensivo de los factores de riesgo en estos grupos. Además, el riesgo elevado de EAC inicia con niveles de glucosa por debajo del punto de corte de DM (< 126 mg/dL o <7 mmol / L) y este se incrementa con el aumento en los niveles de glucosa.33
Recomendaciones para evaluación del riesgo cardiovascular
1.4.4.1.2 Tratamiento farmacológico
Por el momento, no existe evidencia que apoye diferentes estrategias antiplaquetarias en pacientes con SCA o SCC, con o sin DM.
A. Terapia antiplaquetaria y antitrombótica
Recomendaciones para el uso de terapia antiplaquetaria en prevención primaria de pacientes con DM
Aspirina
En prevención primaria, se ha demostrado consistentemente que la aspirina en dosis baja una vez al día puede ser insuficiente para inhibir completamente la actividad plaquetaria de la ciclooxigenasa 1 en pacientes con DM y aumenta un recambio plaquetario.42-45
Por su parte, el Antithrombotic Trialists’ Collaboration46 publicó un metanálisis de estudios de prevención primaria y secundaria, el cual incluía a 95 000 personas con bajo riesgo. En los ensayos de prevención primaria con aspirina, reportaron una reducción del 12 % en los resultados de ECV, pero un aumento significativo en las hemorragias graves, lo que arroja dudas sobre el valor de la aspirina en estas circunstancias. Estudios posteriores también han reportado una reducción similar o nula en los resultados CV, pero siempre se mantiene el riesgo de hemorragias graves en todos los estudios.33
Aunque la aspirina tiene un rol establecido en la prevención secundaria de ECV, su uso en presencia de DM es muy controvertido.32 En el estudio ASCEND,47 un estudio aleatorizado y controlado con más de 15.000 pacientes con DM sin ECV, asignados al azar en 100mg diarios de aspirina o placebo, la aspirina se asoció a una reducción del riesgo relativo del 12 % y a un riesgo relativo de sangrado mayor de 1.29.
Recientemente, se ha sugerido que la capacidad de respuesta a la aspirina y la clopidogrel se ve reducida por el peso corporal o el tamaño, por lo que se requiere una dosis diaria mayor.48 En pacientes con obesidad moderada a severa, los datos farmacocinéticos sugieren un menor grado de inhibición plaquetaria. Sin embargo, aún no se ha establecido el beneficio de los regímenes antiplaquetarios intensificados en pacientes obesos con DM.33 En prevención secundaria, la aspirina en dosis bajas (75-160 mg), sola o en combinación, sigue siendo el fármaco recomendado en pacientes con DM.49
Bloqueadores del receptor P2Y
Recomendaciones para el uso de P2Y
El clopidogrel es una alternativa de tratamiento para pacientes intolerantes a la aspirina y como lo recomienda la Sociedad Europea de Cardiología desde las Guías de 2013,49 puede usarse como terapia dual antiplaquetaria (TDAP) junto con aspirina en dosis baja (clopidogrel 75 mg una vez al día y aspirina 75-160 mg una vez al día) en pacientes con SCA y en los que se someten a ACTP. Un análisis post hoc del estudio CHARISMA (Clopidogrel para alto riesgo aterotrombótico y estabilización isquémica. Manejo y prevención) sugirió que clopidogrel más aspirina puede aumentar la muerte general y muerte CV en pacientes con DM con microalbuminuria (> 30 pg / mL).50
En pacientes con SCA y DM, la TDAP con prasugrel (TRITON-TIMI 38)51 o ticagrelor (PLATO)52 más aspirina a dosis bajas fue superior a la TDAP con clopidogrel, con un beneficio similar al de la población sin DM. Wiviot y colaboradores reportaron una mayor reducción de los eventos isquémicos con prasugrel que con clopidogrel en pacientes con DM sin un aumento de las hemorragias mayores.51
El estudio PEGASUS-TIMI 54 comparó la adición de ticagrelor 60 o 90 mg dos veces al día versus placebo más aspirina en dosis bajas en pacientes que experimentaron un IM 1-3 años antes del reclutamiento para el estudio. La reducción del riesgo relativo de eventos CV mayores (MACE por sus siglas en inglés) con ticagrelor fue similar en las cohortes con DM y sin DM (HR 0.84, 95 % Cl 0.72-0.99 y HR 0.84, 95 % Cl 0.74 -0.96, respectivamente). El ticagrelor se asoció con un aumento de sangrado mayor, el cual fue similar en los dos grupos (HR 236.95 % Cl 1.52-4.33 y HR 2.47, 95 % Cl 1.73-3.53 en DM vs. no DM, respectivamente).53
B. Anticoagulantes orales directos
Los anticoagulantes orales directos (ACOD) inhiben directamente el complejo de Factor X activado en la cascada de coagulación, lo cual disminuye la generación de trombina, la formación de coágulos y la activación de plaquetas; y cada vez son más utilizados como alternativa a la warfarina en el tratamiento de la fibrilación auricular (FA), trombosis venosa profunda (TVP) y la embolia pulmonar.32 En esta categoría, se encuentran: rivaroxaban, apixaban, edoxaban y dabigatran.
El estudio COMPASS reportó que al agregar rivaroxabán 2.5mg dos veces al día (BID) a la monoterapia con dosis bajas de ácido acetil salicílico (AAS), se observó una tasa más baja de eventos adversos al evaluar el Beneficio Clínico Neto (BCN), principalmente en la prevención de eventos adversos de eficacia, particularmente ACV y mortalidad CV; y en cuanto a las hemorragias graves, fueron menos frecuentes y con menor impacto clínico.54
Adicionalmente, Steffel y colaboradores observaron que el exceso de episodios hemorrágicos mayores y severos se limitó principalmente al primer año de tratamiento en el ensayo. El BCN fue cada vez más favorable con el aumento de la duración del estudio e incluso más pronunciado en los subgrupos de pacientes de alto riesgo, particularmente con combinaciones de características de riesgo.54 Por tanto, el BCN de rivaroxabán 2.5 mg dos veces al día más AAS puede representar una métrica fácil de usar para estimar de manera integral el beneficio general de este régimen de tratamiento en pacientes con síndromes coronarios crónicos (SCC) y/o enfermedad arterial periférica (EAP).
Recomendaciones para el uso de ACOD + AAS
C. Nitratos y bloqueadores de los canales de calcio
Los nitratos (preferiblemente de acción corta) y los bloqueadores de los canales de calcio están indicados para el alivio de los síntomas de la angina55 y se usan con frecuencia cuando los betabloqueadores están contraindicados o son poco tolerados, o junto con betabloqueadores si los síntomas persisten, pero no ofrecen beneficio pronóstico.33
D. Otros medicamentos antiisquémicos
Otro medicamento eficaz para el tratamiento de la angina crónica es la ranolazina, un inhibidor selectivo de la corriente tardía de sodio.55 En pacientes con DM y angina crónica, la ranolazida en combinación con uno o más fármacos antianginosos redujo la angina y el uso de nitratos sublinguales56 y ha demostrado tener efectos antihiperglucémicos y metabólicos positivos, en pacientes con HbA1c no controlada.57
La trimetazidina es un modulador metabólico con efecto antiisquémico directo sobre el miocardio58 que mejora el metabolismo de la glucosa, la función endotelial y la función ventricular en pacientes con DM y enfermedad arterial coronaria (EAC) estable,59,60 así como también la isquemia miocárdica inducida por esfuerzo en pacientes con SCC.58,60
Por su parte, la ivabradina inhibe la corriente de lf , el modulador principal de la despolarización diastólica espontánea en el nódulo sinusal, lo que produce una disminución de la frecuencia cardíaca y efectos antianginosos. Estos medicamentos deben considerarse como un tratamiento de segunda línea.33,61
1.4.4.2 Hipertensión arterial
La prevalencia de hipertensión arterial en pacientes con DMT2 es >60 %.33 Los mediadores que aumentan la PA en pacientes diabéticos involucran factores ligados a la obesidad, incluyendo hiperinsulinemia. Al respecto, Hall y colaboradores reportan que el aumento de adiposidad visceral es una de las principales causas de la HTA y este tipo de hipertensión asociada a la obesidad es mucho más difícil de controlar y a menudo requiere múltiples fármacos antihipertensivos y tratamiento de otros factores de riesgo.62
En pacientes con DM, los objetivos de presión arterial son los siguientes:33
• Presión arterial sistólica (PAS):
• 130 mmHg y <130 mmHg si es tolerado, pero no <120 mmHg
• 130-139 mmHg en pacientes mayores de 65 años
• Presión arterial diastólica (PAD):
• < 80 mmHg, pero no < 70 mmHg
Varios estudios aleatorizados han demostrado el beneficio en reducción de ACV, eventos CV y enfermedad renal al bajar la PAS a <140 mmHg y la PAD a <90 mmHg.63-66. El control óptimo de la PA reduce el riesgo de complicaciones micro y macrovasculares,33 por lo que es indispensable orientar a los pacientes con DM e HTA sobre los cambios en el estilo de vida que ayuden a prevenir complicaciones.
Manejo no farmacológico de la presión arterial
Un manejo efectivo de la presión arterial debe iniciarse con cambios en el estilo de vida, como reducción en la ingesta de sodio, dieta y ejercicios que ayuden con la pérdida de peso. Asimismo, la ingesta de sodio debe reducirse a un máximo de 230 mg o <100 mmol / día. También es recomendable modificar la dieta mediante la promoción del consumo de verduras, frutas y productos lácteos bajos en grasa; o, de ser posible, adoptar la dieta mediterránea, que además de verduras, legumbres y frutas, promueve el consumo de carnes blancas, frutos secos y aceite de oliva, y recomienda evitar carnes rojas, dulces y huevos, lo cual ayuda a mejorar el control de la PA.67-69
La implementación de programas de ejercicios a largo plazo ha demostrado reducciones en la PA sistólica (en -7 mmHg) y diastólica (en -5 mmHg). El ejercicio para reducir la PA incluye la combinación de ejercicio predominantemente aeróbico más entrenamiento dinámico de resistencia.70 En el capítulo 5, se detalla los diferentes opciones de tratamientos no farmacológicos, incluida la dieta y los ejercicios para reducción de peso.
En pacientes obesos, con la cirugía bariátrica, se observó mejoría en los factores de riesgo Cardiovascular (FRCV) (hipertensión, dislipidemia, inflamación y DM), asociada a una marcada pérdida de peso.71 En el estudio Look AHEAD, Wing y colaboradores reportaron que en los pacientes que perdieron entre un 5 % y <10 % del peso corporal, esto se asoció con una mejora significativa en los factores de riesgo CV a un año de estudio y tuvieron mayores probabilidades de lograr una disminución de 5 mmHg en la PAS y la PAD.72
Tratamiento farmacológico de la hipertensión del diabético
La medida de la presión arterial debe ser parte rutinaria en la atención clínica del paciente en la consulta. En la visita inicial, se debe medir la presión arterial en ambos brazos para detectar y tener en cuenta las anomalías que pueden conducir a presiones sanguíneas falsas, como la estenosis arterial. A los pacientes con presión arterial elevada (> 140/90 mmHg) que no se sabe que tengan hipertensión, se les debe confirmar la presión arterial elevada en un día separado, en el plazo de un mes para confirmar el diagnóstico de hipertensión.73
Recomendaciones para tratamiento farmacológico antihipertensivo
Para mejorar la adherencia, se recomienda usar una combinación de dos o más fármacos a dosis fijas en una sola pastilla. La combinación betabloqueante / diurético favorece el desarrollo de DM y debe evitarse en pre-DM, salvo que se requiera por otros motivos.33 Los betabloqueadores son eficaces para reducir la angina inducida por el ejercicio y los episodios isquémicos asintomáticos, al tiempo que mejoran la capacidad de ejercicio en pacientes con SCC.33 Este beneficio ha sido cuestionado en pacientes con DM. Un estudio observacional prospectivo74 y un estudio post hoc del estudio ACCORD75 sugieren que el uso de betabloqueadores en pacientes con DM se asoció con un aumento de muerte por todas las causas y el aumento del riesgo de eventos CV. Por el contrario, otros estudios han demostrado el beneficio de los betabloqueadores en pacientes con falla cardíaca incluso en presencia de DM.76-79
Entre los betabloqueantes, se ha demostrado que nebivolol no afecta la sensibilidad a la insulina en pacientes con síndrome metabólico.80 De igual manera con bisoprolol, no hay alteración significativa en la glucemia ni en la HbA1c.81,82 Ozildiz y colaboradores reportaron que los betabloqueantes de nueva generación, carvedilol y nebivolol, además de disminuir la presión arterial de manera eficiente y similar, tienen efectos favorables similares sobre la glucosa, la insulina, la RI y el perfil lipídico.83
Se sugiere un iECA o un BRA para tratar la hipertensión en pacientes con enfermedad arterial coronaria (EAC) una relación creatinina-albúmina en orina de 30-299 mg/g de creatinina y se recomienda fuertemente en pacientes con relación creatinina-albúmina en orina ≥300mg/g de creatinina. (Figura 1)
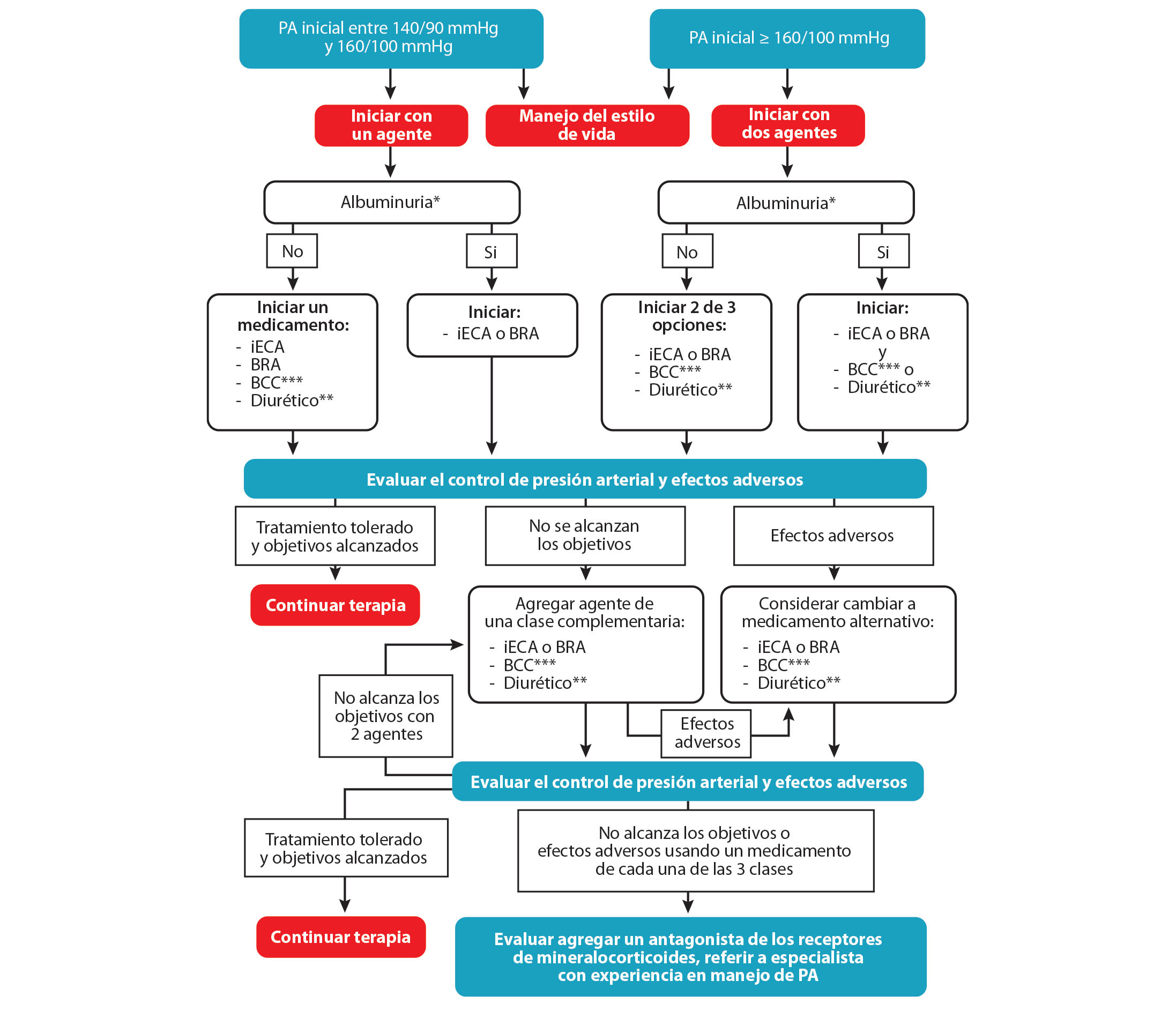

Los inhibidores de la enzima convertidora de angiotensina (iECA) se recomiendan para prevenir eventos CV mayores e IC en los pacientes con SCC o SCA, y disfunción sistólica del VI, según una revisión sistemática de estudios clínicos aleatorizados.84 En pacientes intolerantes a los iECA, se recomienda administrar un bloqueador de receptores de angiotensina (BRA) y para pacientes con disfunción sistólica del VI o IC después de IM, se recomiendan los antagonistas de los receptores de mineralocorticoides (ARM). 33
Los iECA y BRA han demostrado reducción de DM de nueva aparición y tienen efectos favorables sobre la mortalidad CV y no CV en pacientes de alto riesgo CV.85 De igual manera, en pacientes con IG y ECV o factores de riesgo, se ha reportado que el valsartan junto con modificaciones del estilo de vida redujo significativamente la incidencia de DM de nueva aparición, pero no la tasa de eventos CV.86
Cambios en la presión arterial con tratamientos para reducir la glucosa
Los estudios que prueban los agonistas de los receptores GLP-1 (ARs-GLP-1) han mostrado evidencia de una leve pero significativa disminución de la PA, en parte debido a la pérdida de peso33. En el estudio LEADER, se reportó que pacientes tratados con liraglutide presentaron una pérdida de peso de 2.3Kg, una disminución de la PAS – de 1.2 mmHg y / PAD 0.6 mmHg con un ligero aumento de la frecuencia cardíaca (3 bpm) .87 Así como los inhibidores de SGLT-2 + una disminución mayor de la PA (PAS / PAD -2.46 / -1.46 mmHg) 88 sin cambios en la frecuencia cardíaca, por lo que deben considerarse los efectos reductores de la PA de estos fármacos al controlar la PA.33
1.4.4.3 Dislipidemia
La DM suele acompañarse de anormalidades en lípidos y apolipoproteínas, principalmente moderada elevación de triglicéridos y cHDL bajo.33 El tratamiento de los trastornos de los lípidos, al igual que con la hipertensión y la diabetes, comienza con una terapia de intervención del estilo de vida para mejorar la nutrición, la actividad física, el peso y otros factores que afectan los lípidos. Deben abordarse las causas secundarias de los trastornos lipídicos e iniciarse la terapia farmacológica en función del riesgo de un paciente de enfermedad cardiovascular aterosclerótica (ECVAS).89
Los pacientes con diabetes, prediabetes y síndrome metabólico tienen un riesgo incrementado de ECVAS, por lo que es fundamental controlar la concentración de partículas de colesterol aterogénico para prevenir enfermedad macrovascular (por ejemplo: ECVAS). Para reducir este riesgo de ECVAS, incluyendo enfermedad coronaria en pacientes con DMT2, se recomienda el manejo intensivo de la dislipidemia de forma temprana.1 Por su parte, el desarrollo de los inhibidores de la proconvertasa subtilinasa-kexina 9 (PCSK9) ha permitido alcanzar niveles bajos de colesterol unido a lipoproteínas de baja y no baja densidad (cLDL), lo que no era posible de alcanzar previamente solo con tratamiento de estatinas y ezetimibe.33
La intervención en el estilo de vida (dejar de fumar, actividad física, control de peso y alimentación saludable) puede ser suficiente en algunos pacientes con DMT2 para mejorar su perfil lipídico; sin embargo, la mayoría requerirán terapia farmacológica para alcanzar sus niveles objetivo de lípidos y reducir con ello su riesgo cardiovascular.1
Recomendaciones para de pacientes con alto riesgo por dislipidemia
1.4.4.3.1 Tratamiento farmacológico
A. Estatinas
Actualmente, las estatinas siguen siendo una terapia de vanguardia en el tratamiento hipolipemiante en pacientes con DM, previenen eficazmente los eventos CV y reducen la mortalidad CV sin evidencia de diferencias en cuanto a sexo; su uso está asociado con un número limitado de eventos adversos. Por el perfil de alto riesgo de los pacientes con DM, se debe utilizar el tratamiento intensivo con estatinas de forma individualizada.33
Un metanálisis que incluyó a más de 18.000 pacientes con DM demostró que una reducción de cLDL inducida por estatinas de (40 mg / dL) se asoció con una reducción del 9 % en la mortalidad por todas las causas y una reducción del 21 % en la incidencia de eventos CV mayores.90 También se observaron beneficios similares, tanto en DMT1 como en DMT2.
En pacientes con SCA, el tratamiento intensivo con estatinas condujo a una reducción de muerte por todas las causas y muerte CV, y contribuyó a una reducción de la progresión del ateroma en pacientes no diabéticos.91 No existen suficientes datos en DMT1 ni en DMT2 de inicio joven que indiquen la edad a la que se debe iniciar el tratamiento con estatinas.33 Cabe señalar que las estatinas no están indicadas durante el embarazo,92,93 por lo que deben evitarse en mujeres con DMT1 o DMT2 que estén planeando un embarazo.
En pacientes diabéticos asintomáticos, que no presentan daño vascular particularmente microalbuminuria, puede retrasarse el tratamiento con estatinas hasta los treinta años. Por debajo de esta edad, el tratamiento con estatinas debe manejarse de forma individualizada, teniendo en cuenta la presencia de microalbuminuria, daño de órganos diana y niveles habituales de cLDL.33
Existen numerosos estudios clínicos aleatorizados y metaanálisis, los cuales han demostrado que el uso de estatinas en prevención primaria y secundaria reducen significativamente el riesgo de eventos CV y muerte en pacientes con DMT2.94-99 Sin embargo, persiste un riesgo residual considerable incluso después de una monoterapia agresiva con estatinas en prevención primaria de pacientes con múltiples factores de riesgo CV y en prevención secundaria de pacientes con ECVAS clínica estable o SCA.97,100,101
Las estatinas se caracterizan por su seguridad y buena tolerancia, su efecto adverso más común son los síntomas musculares y en dosis superiores a la estándar puede presentarse miopatía o rabdomiólisis. Se conoce además que presenta interacción con gemfibrozil.102,103 El 70 % – 90 % de los pacientes que reportan intolerancia a las estatinas puede tolerarla mejor en un segundo intento y los pacientes pueden ser tratados nuevamente con la misma estatina, a menos que tengan elevación de la creatina quinasa.104-106 La rosuvastatina o atorvastatina presentan una menor tasa de efectos secundarios en dosis bajas.33
Recomendaciones para tratamiento farmacológico con estatinas
B. Ezetimibe
Se produce una mayor intensificación de la reducción de cLDL al agregar ezetimiba a una estatina. En el ensayo Improved Reduction of Outcomes: Vytorin Efficacy International Trial (IMPROVE-IT), se informó una reducción significativa de la tasa de eventos de la variable principal (HR 0.85, IC del 95 % 0.78-0.94) para los pacientes post-SCA con DM que recibieron simvastatina más ezetimiba, con un efecto beneficioso sobre el resultado más fuerte que en los no DM. Los resultados en este subgrupo se debieron principalmente a una menor incidencia de Ml y accidente cerebrovascular isquémico.107,108 Por tanto, la combinación de ezetimiba con una estatina debe recomendarse a pacientes con DM con un SCA reciente, particularmente cuando la estatina sola no es suficiente para reducir los niveles de cLDL a <1.4 mmol / L (55 mg / dL). 33
C. Proconvertasa subtilinasa-kexina 9 (PCSK9)
Los PCSK9 son la terapia más reciente entre los hipolipemiantes, estos reducen el cLDL a un grado sin precedentes. En el estudio ODYSSEY DM-INSULIN, alirocumab en comparación con placebo, redujo el cLDL en un 50 % en pacientes con DM después de veinticuatro semanas de tratamiento.109
En el estudio FOURIER realizado en pacientes con ECVAS en tratamiento con estatinas, asignados aleatoriamente a evolocumab o placebo, los resultados demostraron que el criterio de valoración primario compuesto por muerte CV, IM, ACV, ingreso hospitalario por angina inestable o revascularización coronaria se redujeron significativamente.110,111
D. Fibratos
Las recomendaciones principales para pacientes con hipertrigliceridemia [200 mg / dL ([> 2.3 mmol / L)] son cambios en el estilo de vida (reducción de peso, ejercicio y eliminar el abuso del alcohol, si procede), además de un mejor control de la glucosa. Los estudios ACCORD y FIELD demostraron que al administrar un fenofibrato junto con estatinas, se redujo significativamente los eventos CV solo en pacientes que tenían triglicéridos elevados y niveles reducidos de cHDL.102,112 A su vez, los fibratos pueden prescribirse a pacientes diabéticos intolerantes a las estatinas y que tienen niveles altos de triglicéridos. Si las estatinas o los fibratos no controlan los triglicéridos, se pueden utilizar altas dosis de ácidos grasos omega-3 de etilo de icosapento (4 g / día).113,114
1.4.4.4 Síndrome metabólico
Síndrome metabólico (SM) es la agrupación de factores de riesgo metabólico que incluyen obesidad abdominal, hiperglucemia, hipertrigliceridemia, hipertensión y niveles bajos cHDL, los que podrían aumentar la prevalencia de DMT 2 y ECV.115 La obesidad ha sido reconocida como la principal causa del SM, ya que está fuertemente asociada con todos los factores de riesgo metabólico.
Debido a que la prevalencia de la obesidad se ha duplicado en todo el mundo durante los últimos treinta años y la prevalencia del síndrome metabólico se ha incrementado notablemente en paralelo, la Federación Internacional de Diabetes (IDF) estima que un cuarto de la población mundial tiene SM, aunque la prevalencia va desde menos del 10% hasta un 84 %, dependiendo de la región, urbana o rural; la composición (sexo, edad y etnia) de la población estudiada y según la definición de SM utilizada.116 Asimismo, el síndrome metabólico está asociado con una duplicación aproximada del riesgo de enfermedad cardiovascular y un riesgo cinco veces mayor de diabetes tipo 2.115
La resistencia a la insulina ha dilucidado la mayor parte de la fisiopatología del síndrome metabólico porque contribuye a la hiperglucemia. Además, un factor importante que contribuye al desarrollo de la resistencia a la insulina es la sobreabundancia de ácidos grasos circulantes. Los ácidos grasos plasmáticos se derivan principalmente de los triglicéridos almacenados en los tejidos adiposos, los cuales se liberan mediante la acción de la enzima dependiente de AMP cíclico, la lipasa sensible a hormonas.115
Existen muchos criterios para definir el síndrome metabólico. En la Tabla 13, se presentan tres de las más utilizadas.117
Las estrategias de manejo de pacientes con SM son muy similares a las utilizadas para manejo de otras comorbilidades:
• Las intervenciones en el estilo de vida (dieta y ejercicio) son las estrategias iniciales para la prevención y el tratamiento del SM.
• En personas con sobrepeso u obesidad, la pérdida de peso mediante la restricción de calorías y el aumento de la actividad física debe individualizarse según el nivel de condición física y las comorbilidades.
• Se recomienda la dieta mediterránea, que se basa en un mayor consumo de ácidos grasos insaturados, principalmente de aceite de oliva (rango de 20 a 40 g / d), y en la promoción del consumo de legumbres, cereales (granos integrales), frutas, verduras, pescado, frutos secos y productos lácteos; así como en un consumo moderado de alcohol (vino tinto y/o cerveza) y ha demostrado un efecto beneficioso sobre los componentes del SM.
• Dejar de fumar y reducir la ingesta de bebidas endulzadas con azúcar, carne y productos cárnicos son obligatorios para prevenir y tratar el SM.
1.4.4.5 Obesidad
La obesidad es uno de los mayores problemas de salud del siglo XXI, ya que contribuye a la creciente prevalencia de sus comorbilidades relacionadas, incluyendo la resistencia a la insulina y DMT2.3 A su vez, el sobrepeso y la obesidad son consecuencia de un desequilibrio crónico entre la ingesta y el gasto energético, que culmina en el exceso de acumulación de grasa en el músculo tibial anterior. Desde 1980, la incidencia mundial de sobrepeso y obesidad se ha duplicado y actualmente se considera que casi un tercio de la población mundial tiene sobrepeso u obesidad.118
Las intervenciones en el estilo de vida y el comportamiento (por ejemplo, aumento de la actividad física y disminución de la ingesta calórica) también son partes fundamentales para el control del peso.119 A su vez, se ha demostrado que una pérdida de peso gradual de hasta el 16 % del peso corporal original es suficiente para mejorar la función de las células T y la sensibilidad a la insulina en el músculo tibial anterior, el hígado y el músculo esquelético.120
1.4.4.6 Trastornos depresivos
Como mencionamos anteriormente, la DM es una de las principales causas de mortalidad y provoca complicaciones graves, como ACV, IM, ERC y amputación por pie diabético. La depresión también se asocia con una mayor mortalidad y complicaciones médicas.121,122 Algunos estudios han demostrado asociaciones bidireccionales entre la incidencia de depresión y DM. Los trastornos depresivos aumentan el riesgo de DM de nueva aparición y los pacientes con DM tienen una mayor probabilidad de desarrollar síntomas depresivos.123,124 Varios estudios han demostrado también que, en pacientes con DM, los trastornos depresivos se asocian con un control glicémico inadecuado y con un aumento de riesgo de complicaciones de la DM y mortalidad.125-135
En 2019, Wu y colaboradores realizaron un estudio de cohorte con 38.537 pacientes con DM, quienes tenían trastornos depresivos y 154,148 pacientes con DM sin depresión. El criterio de valoración del estudio fue el desarrollo de complicaciones macrovasculares y microvasculares, mortalidad por todas las causas y mortalidad por causas específicas.136 Entre los principales hallazgos en este estudio, se reportó que los pacientes con DM tenían una mayor tasa de complicaciones macrovasculares (hospitalización por SCA y ACV) y mortalidad por todas las causas cuando tenían trastornos depresivos comórbidos. Por el contrario, no hubo asociación entre las complicaciones microvasculares (compuesta por retinopatía diabética con fotocoagulación por láser o vitrectomía, ceguera ERC terminal con diálisis, hospitalización por pie diabético o amputación de extremidades inferiores) y la mortalidad por DM o enfermedades cardiovasculares. El efecto de la depresión en DM y mortalidad fue mayor entre los adultos jóvenes que entre los adultos de mediana edad y los adultos mayores.
Por su parte, la Escala PHQ-9 es una herramienta útil para el diagnóstico de la depresión, pues ayuda a tomar decisiones sobre el inicio del tratamiento y su monitorización, que puede ser utilizada como autoevaluación previa a la consulta, ya que permite detectar la presencia de síntomas depresivos basados en los criterios del DSM-IV para el episodio depresivo mayor. Esta escala podría ser de gran utilidad para la valoración de pacientes que permitan ser referidos con un especialista en el momento adecuado, con el fin de que reciban el tratamiento óptimo según la necesidad. Esta escala se encuentra disponible en: https://www.fundacionmf.org.ar/ visor-producto.php?cod_producto=3226.
1.4.4.7 Dolor
1.4.4.7.1 Neuropatía periférica diabética
La neuropatía o daño a los nervios del sistema nervioso periférico es una condición debilitante, pero muy común y compleja. La neuropatía diabética periférica (NDP) es una enfermedad invalidante prevalente.137 En ese sentido, la diabetes causa complicaciones neuropáticas al afectar la fisiología y la textura del nervio periférico. El dolor neuropático es extremadamente difícil de diagnosticar y solo es posible el diagnóstico sintomático.
Por su parte, la reducción de los factores de riesgo multifactorial, dirigida a la glucemia, PA y lípidos, puede reducir la progresión de la NDP. La neuropatía diabética dolorosa afecta predominantemente los dientes y las piernas, surge como consecuencia directa de anomalías del sistema somatosensorial. Una gran proporción de pacientes nunca recibe tratamiento.
Los factores de riesgo específicos de la neuropatía diabética dolorosa no están del todo claros. Sin embargo, las covariables de riesgo cardiovascular subyacentes, como el control glucémico, la hipertensión, la hiperlipidemia y el tabaquismo deben controlarse para prevenir la progresión de la neuropatía diabética.
Para el tratamiento de la polineuropatía diabética dolorosa, se recomienda amitriptilina (antidepresivo tricíclico), duloxetina (inhibidor de la recaptación de serotonina noradrenalina), gabapentina y pregabalina (ligandos ce2-ô), tramadol y tapentadol, así como receptor de noradrenalina inhibidores de la recaptación y agentes tópicos como parches de lidocaína al 5 %, los cuales se consideran agentes de primera línea, pero solo proporcionan un alivio parcial del dolor.138 Para reducir el dolor y mantener una calidad de vida óptima para los pacientes, se necesita un enfoque multidisciplinario, organizado y escalonado.
1.4.4.7.2 Dolor osteoartrítico
Alenazi y colaboradores realizaron un estudio recientemente para examinar la asociación entre la DMT2 y la gravedad del dolor en personas con Osteoartosis (OA) localizada, así como para explorar la asociación entre el control glicémico, medida por el nivel de HbA1c y la gravedad del dolor en personas con OA localizada y DMT2.139 La DMT2 se asoció con una mayor intensidad del dolor en personas con OA localizada y con un aumento en los valores de HbA1c significativamente asociados con mayor severidad del dolor.
1.4.4.8 Polifarmacia y manejo multifactorial
Los pacientes DM pueden beneficiarse con el diagnóstico, la intervención temprana y el tratamiento de las comorbilidades y los factores que aumentan el riesgo CV.33 Sin embargo, muchos pacientes no están alcanzando los objetivos de tratamiento para prevención de riesgo CV, como se demostró en el estudio EUROASPIRE IV,140 pues se alcanzó un objetivo de PA <140/90 mmHg en el 68 % de los pacientes con EAC sin DM, en el 61 % de los pacientes con DM recién detectada y en el 54 % de los pacientes con DM previamente diagnosticada. Con respecto al de cLDL, se alcanzó el objetivo <1.8 mmol / L solo en el 16 %, 18 % y 28 % de estos grupos respectivamente. El uso combinado de fármacos cardioprotectores (antiplaquetarios, betabloqueantes, bloqueadores del SRAA y estatinas) en estos grupos fue solo del 53 %, 55 % y 60% respectivamente.
El estudio Steno-2 demostró un efecto beneficioso de una intervención multifactorial en pacientes con DM y microalbuminuria establecida. En este estudio, 160 pacientes de muy alto riesgo con DM fueron aleatorizados a tratamiento intensivo multifactorial, dirigido por objetivos o tratamiento convencional. Los objetivos en el grupo de tratamiento intensivo fueron HbA1c <6.5 % (48 mmol / mol), colesterol total <4.5 mmol / L (175 mg / dL) y PA <130/80 mmHg. Todos los pacientes de este grupo recibieron bloqueadores del SRAA y aspirina en dosis bajas. Este enfoque resultó en una reducción de los eventos microvasculares y macrovasculares de aproximadamente un 50 % después de 7.8 años de seguimiento. El seguimiento a largo plazo (veintiún años desde el inicio) mostró que el tratamiento intensivo redujo significativamente la enfermedad renal en etapa terminal combinada con muerte e indujo una ganancia de vida de 7.9 años equiparada con el tiempo libre de incidentes de ECV. También se demostró que el riesgo de hospitalización por IC se redujo en un 70 %.141-143
En cuanto a la IC, ERC y otras poblaciones especiales, estas se desarrollan en los siguientes capítulos.
2. PRUEBAS DE LABORATORIO. METAS DE CONTROL DE DM Y OTROS FACTORES DE RIESGO ASOCIADOS A DM
2.1 Dianas glicémicas
Las siguientes tablas resumen los valores para criterios diagnósticos de DM y sus comorbilidades con base en criterios de diferentes asociaciones.144 (Tabla 14 y Tabla 15)
2.2 Perfil lipídico y apolipoproteínas
En el consenso de la Asociación Americana de Endocrinólogos Clínicos y el Colegio Americano de Endocrinología, se presenta la tabla con los objetivos de lípidos para pacientes con DMT2 y factores de riesgo.1 (Tabla 16)
2.3 Otras pruebas de laboratorio
En la Tabla 17, se resumen los objetivos de manejo de DM y factores de riesgo.145
2.4 Biomarcadores
La adición de biomarcadores circulantes para la evaluación del riesgo CV tiene un valor clínico limitado. En pacientes diabéticos sin ECV conocida, la medición de los marcadores inflamatorios Proteína C reactiva o fibrinógeno proporciona un valor incremental menor a la evaluación de riesgo actual.146 La mortalidad CV a diez años, estimada con troponina T cardiaca de alta sensibilidad (hsTnT), en sujetos con valores indetectables (< 3 ng/l), poco detectables (3-14 ng/l) y elevados (≥ 14 ng/l) fue del 4 %, el 18 % y el 39 % respectivamente.147 Sin embargo, la adición de hsTnT a los factores de riesgo convencionales no ha mostrado un poder discriminativo incremental en este grupo.146
En individuos con T1DM, la hsTnT elevada fue un predictor independiente de deterioro renal y eventos CV.148 Con respecto al valor pronóstico del péptido natriurético de tipo pro-B N-terminal (NT-proBNP) en una cohorte no seleccionada de personas con DM (incluida la enfermedad cardiovascular conocida), Huelsmann y colaboradores reportaron que los pacientes con niveles bajos de NT-proBNP (<125 pg / ml) tienen un excelente pronóstico a corto plazo.149
Se ha demostrado el valor del NT-proBNP en la identificación de pacientes con DM que se beneficiarán de un control intensificado de los factores de riesgo CV (FRCV). En cuanto a la presencia de albuminuria (30-299 mg / día), esta se asocia con un mayor riesgo de ECV y ERC en DMT1 y DMT2. Asimismo, la medición de la albuminuria puede predecir la disfunción renal y justificar intervenciones renoprotectoras.146
2.4.1 Evaluación sistemática de riesgos coronarios en comparación con NT-proBNP
Recientemente, la Sociedad Europea de Cardiología (ESC) y la Asociación Europea para el Estudio de la Diabetes (EASD) introdujeron un nuevo modelo de estratificación del riesgo de enfermedad cardiovascular (ECV) para ayudar a tomar decisiones de tratamiento adicionales en personas con diabetes.146 El estudio tuvo como objetivo investigar el desempeño pronóstico del modelo de riesgo ESC / EASD y la Evaluación Sistemática de Riesgo Coronario (SCORE por sus siglas en inglés) en comparación con NT-proBNP en una cohorte no seleccionada de DMT2.150 Este modelo de estratificación de riesgo ESC / EASD tuvo un desempeño limitado en comparación con la evaluación SCORE y NT-proBNP sola para predecir ECV a diez años y eventos fatales por todas las causas en pacientes con DMT2.
3 ESTUDIOS DE IMÁGENES
3.1 Electrocardiograma
Para adultos asintomáticos con bajo riesgo de eventos de ECV (pacientes con un riesgo de eventos de ECV a diez años menor al 10 %), es muy poco probable que la información del ECG en reposo o de esfuerzo (más allá de la obtenida con los factores de riesgo de ECV convencionales) resulte en un cambio en la categoría de riesgo del paciente según la evaluación de la escala de riesgo de Framingham o las ecuaciones de cohorte agrupadas que llevarían a un cambio en tratamiento según los resultados de salud.Los posibles daños serios están asociados con la detección con ECG en reposo o de esfuerzo, específicamente los efectos adversos potenciales posteriores a las pruebas invasivas.151
El grupo de trabajo de servicios preventivos de Estados Unidos (USPSTF por sus siglas en inglés) recomienda no realizar pruebas de ECG en reposo o de ejercicio para prevenir eventos de ECV en adultos asintomáticos con bajo riesgo de eventos de ECG (D). Igualmente, la USPSTF indica que la evidencia actual es insuficiente para evaluar el balance de beneficios y daños del cribado con ECG en reposo o de ejercicio para prevenir eventos de ECV en adultos asintomáticos con riesgo intermedio o alto de eventos de RCV.
3.2 Ecocardiografía
Para prevenir el desarrollo de complicaciones vasculares y microvasculares, es fundamental la evaluación adecuada de los pacientes diabéticos. En ese sentido, la ecocardiografía es un método factible y seguro que proporciona información diagnóstica y predictiva en personas con diabetes mellitus.152
Los pacientes con DMT2 deben ser evaluados con ecocardiografía en el momento del diagnóstico si tienen algún dato clínico, de laboratorio o estudio de gabinete adicional que demuestre daño estructural al miocardio (alteración en electrocardiograma, péptidos natriuréticos elevados, alteración en radiografía de tórax). La frecuencia para realizar esta prueba depende de diversos factores como la presencia de EAC o HTA, un control deficiente de la diabetes, la duración de la enfermedad y el estado clínico.33,153 En pacientes con DMT1, la ecocardiografía también es útil a pesar de presentar menos comorbilidades que los individuos con DMT2.152
Por su parte, la ecocardiografía de estrés debe realizarse en pacientes sintomáticos con probabilidad moderada de detección de EAC, así como también en pacientes asintomáticos con alto riesgo de desarrollar eventos CV importantes, como enfermedad arterial periférica (EAP), ERC, alto puntaje de calcio o proteinuria. Si el resultado es negativo, el examen podría repetirse hasta los cinco años a menos de que se produzca un deterioro clínico.55
3.3 Angiografía coronarias por tomografía computarizada – Angiotac
La angiografía coronaria por tomografía computarizada multicorte (ACTCM) ha evolucionado como una técnica diagnóstica no invasiva que ha demostrado un alto valor predictivo para la detección de enfermedad coronaria obstructiva, con una sensibilidad y una especificidad para detectar estenosis significativa > 95 %. Dada su alta precisión diagnóstica, reproducibilidad y carácter no invasivo, esta técnica permite un diagnóstico certero de la enfermedad coronaria.154
La asociación de la edad con la dinámica de la placa coronaria no está bien caracterizada. Con el objeto de analizar el efecto de la edad sobre la progresión de la placa coronaria de corazón completo en pacientes sometidos a angiografía coronarias por tomografía computarizada multicorte (conocida como Angiotac), se realizó un registro multinacional de 1,153 pacientes que se sometieron a angiotac (61 ± 5 años, 61.1 % varones) de 40-75 años con al menos una placa detectable.155 Además, se utilizó un análisis aleatorio de Forest para definir la importancia relativa de la edad en la progresión del volumen de la placa.
El estudio concluyó que la tasa de progresión anual de la placa aumenta gradualmente según la edad, lo que es resultado del crecimiento de calcificación densa. La edad es un factor significativo en el crecimiento de la placa, cuya importancia es comparable a otros factores de riesgo tradicionales.
Entre las indicaciones comprobadas de la angiografía por Angiotac coronaria, se incluye la evaluación de pacientes con dolor torácico atípico, la evaluación morfológica de las arterias coronarias en caso de sospecha de anomalías congénitas y antes de una intervención quirúrgica, así como la evaluación del bypass coronario. Actualmente, se está investigando el uso de la angiotac para la evaluación de la enfermedad cardíaca y no cardíaca en pacientes con dolor torácico agudo en Urgencias.156
3.3.1 Puntuación de calcio en arteria coronaria y riesgo cardiovascular
La calcificación de la arteria coronaria se ha convertido en el marcador de riesgo cardiovascular único más predictivo en personas asintomáticas, capaz de agregar información predictiva más allá de los factores de riesgo cardiovascular tradicionales. La puntuación CAC parece ser útil para tomar decisiones sobre el uso preventivo de estatinas y/o aspirinas. En la mayoría de los estudios, se ha demostrado que las pruebas de CAC son rentables en comparación con enfoques alternativos cuando se tienen en cuenta las preferencias del paciente sobre la toma de medicamentos preventivos.157 (Tabla 18)
3.4 Ultrasonido de carótidas (Doppler)
La ecografía carotídea es una modalidad no invasiva, simple y económica para evaluar la gravedad de la aterosclerosis. Numerosos estudios importantes han confirmado que diversas medidas de ecografía carotídea, como el grosor de la íntima-media carotídea, la presencia o ausencia de placa carotídea, el número de placa y el área de la placa, pueden ser predictores independientes de ECV en pacientes con y sin DM.158
El uso del grosor de la íntima-media carotídea (especialmente el grosor máximo de la íntima-media, incluido el grosor de la placa) y/o la placa carotídea, además de los factores de riesgo tradicionales, mejoró significativamente la predicción de la aparición de ECV. La progresión del grosor de la íntima-media carotídea también puede ser un criterio de valoración indirecto de los eventos cardiovasculares. Sin embargo, la evidencia acumulada no ha sido suficiente.158
La caracterización ultrasónica del tejido de las lesiones carotídeas podría mejorar la capacidad de predicción de futuras ECV. Por tanto, la ecografía carotídea es una modalidad útil para una mejor práctica clínica de la aterosclerosis en pacientes con diabetes.
3.5 Ultrasonido renal
La ERC se reconoce cada vez más como un problema de salud mundial. La creciente incidencia de ERC se asocia en parte con el envejecimiento de la población mundial y la propagación epidémica de enfermedades no transmisibles, como la DMT2 y la HTA. Una secuela importante reconocida de la ERC es la insuficiencia renal en etapa terminal.159,160 Este tema se desarrolla más ampliamente en el capítulo III.
Se sabe que el diagnóstico temprano y el tratamiento oportuno previenen o retrasan la morbilidad y la mortalidad de la ERC. Para diagnosticar la ERC, además de la exploración clínica, bioquímica y de imagen, se utilizan tradicionalmente los parámetros del ultrasonido renal.161
La etiología de la ERC es multifactorial; algunos factores etiológicos como las comorbilidades (por ejemplo, DM) han demostrado una correlación con la longitud renal. Por tanto, el grosor cortical renal y parénquima también puede estar correlacionado con estas comorbilidades.
3.5.1 Ultrasonido Doppler
El diagnóstico de nefropatía diabética puede retrasarse por limitaciones de los biomarcadores primarios, que son la microalbuminuria y la TFGe. Además, el ultrasonido Doppler se ha asociado a un aumento de la resistencia vascular intrarrenal con la enfermedad, lo que hace que el ultrasonido sea una herramienta complementaria potencial para el diagnóstico precoz.
Recientemente, se realizó revisión sistemática en literatura electrónica para determinar el valor del uso del ultrasonido de Doppler en la detección temprana de la enfermedad renal diabética. Asimismo, se revisaron estudios prospectivos publicados con registros del ultrasonido de Doppler intrarrenal, microalbuminuria y TFGe, y se evaluó su relación como parámetros de enfermedad renal diabética.162
El metaanálisis del ultrasonido de Doppler versus la albuminuria no muestra una diferencia estadística significativa entre el índice de resistencia renal alto de ≥ 0.7 y la albuminuria, para lo cual el índice de resistencia renal es el parámetro preferido en el Diagrama de Forest, lo que hace que la ecografía Doppler sea altamente comparable con la albuminuria para la detección de la enfermedad renal diabética. Nuevamente, hubo una diferencia estadística significativa entre un índice de resistencia intrarrenal alto de ≥0.7 y una TFGe baja de <60 ml / min / 1.73 m2 , en ello, el índice de resistencia renal fue el parámetro preferido en el diagrama Forest, lo que hace que la ecografía Doppler sea un parámetro superior en comparación con la TFGe para la detección temprana de la enfermedad renal diabética.
CONFLICTO DE INTERÉS
• El Dr. Daniel Quesada ha sido consultor en Advisory Boards de Novartis y Astra Zeneca, además de conferencista para Novartis, Bayer, Servier y Astra Zéneca.
• El Dr. Andrés Ulate Retana ha sido consultor para Novartis y Servier y conferencista para Sanofi, Novartis, AstraZeneca, Roche, Eurofarma y Asofarma. Además, es familiar de empleado de AstraZeneca.
• El Dr. Fernando Coto Yglesias ha sido consultor de Advisory Boards para Roche y conferencista para Sanofi, Aventis, Asofarma y Siegfried Pharma.
• El Dr. Francisco Ruis ha participado en Advisory boards de Novo Nordis y ha impartido conferencias para Abbott, Novo Nordisk, Sanofi, Eli Lilly, MSD, Servier, Md Pharma, Siegfried y Merck.
• El Dr. Rafael Zúñiga Solano declara no tener conflicto de interés.
Los demás participantes han declarado no tener conflictos de interés.
1. Garber AJ, Handelsman Y, Grunberger G, et al. Consensus statement by the American Association of clinical Endocrinologists and American College of Endocrinology on the comprehensive type 2 diabetes management algorithm – 2020 executive summary. Endocr Pract. 2020;26(1):107-139. doi:10.4158/CS-2019-0472
2. Garvey WT, Mechanick JI. Proposal for a Scientifically Correct and Medically Actionable Disease Classification System (ICD) for Obesity. Obesity. 2020;28(3):484-492. doi:10.1002/oby.22727
3. Zatterale F, Longo M, Naderi J, et al. Chronic Adipose Tissue Inflammation Linking Obesity to Insulin Resistance and Type 2 Diabetes. Front Physiol. 2020;10(January):1-20. doi:10.3389/fphys.2019.01607
4. American Diabetes Asociation. 2. Classification and diagnosis of diabetes: Standards of medical care in diabetes-2021. Diabetes Care. 2021;44:S15-S33. doi:10.2337/dc21-S002
5. Organización Mundial de la Salud. Diabetes. https://www.who.int/es/ news-room/fact-sheets/detail/diabetes
6. Ministerio de Salud de Costa Rica. Análisis de La Situación de Salud 2018 Memoria Institucional.; 2019. Accessed May 5, 2021. https:// www.ministeriodesalud.go.cr/sobre_ministerio/memorias/ memoria_2014_2018/memoria_institucional_2018.pdf
7. Jiménez-Montero JG, Villegas-Barakat M. Changes in diabetes mortality rate in Costa Rica 2007–2017. Diabetes Res Clin Pract. 2021;174. doi:10.1016/j.diabres.2021.108749
8. Chen-Ku CH, Gonzalez-Galvez G, Vásquez M, et al. Vascular complications in patients with type 2 diabetes: Prevalence and comorbidities in 6 countries of Latin America (a cohort of the DISCOVER study program). Endocr Pract. 2019;25(10):994-1002. doi:10.4158/EP-2018-0473
9. Barcelo A, Gregg EW, Gerzoff RB, et al. Prevalence of diabetes and intermediate hyperglycemia among adults from the first multinational study of noncommunicable diseases in six Central American Countries: The Central America Diabetes Initiative (CAMDI). Diabetes Care. 2012;35(4):738-740. doi:10.2337/dc11-1614
10. Jovanovič L, Liang Y, Weng W, Hamilton M, Chen L, Wintfeld N. Trends in the incidence of diabetes, its clinical sequelae, and associated costs in pregnancy. Diabetes Metab Res Rev. 2015;31(7):707-716. doi:10.1002/ dmrr.2656
11. Plows JF, Stanley JL, Baker PN, Reynolds CM, Vickers MH. The pathophysiology of gestational diabetes mellitus. Int J Mol Sci. 2018;19(11). doi:10.3390/ijms19113342
12. American Diabetes Association. Management of diabetes in pregnancy: Standards of medical care in diabetes-2021. Diabetes Care. 2021;44:S200-S210. doi:10.2337/dc21-S014
13. Dabelea D, Rewers A, Stafford JM, et al. Trends in the prevalence of ketoacidosis at diabetes diagnosis: The search for diabetes in youth study. Pediatrics. 2014;133(4). doi:10.1542/peds.2013-2795
14. Chadha C, Pittas AG, Lary CW, et al. Reproducibility of a prediabetes classification in a contemporary population. Metab Open. 2020;6:100031. doi:10.1016/j.metop.2020.100031
15. Zhang X, Gregg EW, Williamson DF, et al. A1C level and future risk of diabetes: A systematic review. Diabetes Care. 2010;33(7):1665-1673. doi:10.2337/dc09-1939
16. Ackermann RT, Cheng YJ, Williamson DF, Gregg EW. Identifying adults at high risk for diabetes and cardiovascular disease using hemoglobin A1c: National Health and Nutrition Examination Survey 2005-2006. Am J Prev Med. 2011;40(1):11-17. doi:10.1016/j.amepre.2010.09.022
17. Meijnikman AS, De Block CEM, Dirinck E, et al. Not performing an OGTT results in significant underdiagnosis of (pre)diabetes in a high risk adult Caucasian population. In: International Journal of Obesity. Vol 41. Nature Publishing Group; 2017:1615-1620. doi:10.1038/ijo.2017.165
18. Gonzalez A, Deng Y, Lane AN, et al. Impact of mismatches in HbA1c vs glucose values on the diagnostic classification of diabetes and prediabetes. Diabet Med. 2020;37(4):689-696. doi:10.1111/dme.14181
19. Knowler W, Barrett-Connor E, Fowler S, et al. Reduction of the incidence of type 2 diabetes with lifestyle intervention or metformin. N Engl J Med. 2002;346(6):393-403. doi:10.1097/01.ogx.0000055759.75837.e7
20. The Diabetes Prevention Program (DPP) Research Group. The Diabetes Prevention Program (DPP): Description of lifestyle intervention. Diabetes Care. 2002;25(12):2165-2171. doi:10.2337/diacare.25.12.2165
21. Lindström J, Louheranta A, Mannelin M, et al. The Finnish Diabetes Prevention Study (DPS): Lifestyle intervention and 3-year results on diet and physical activity. Diabetes Care. 2003;26(12):3230-3236. doi:10.2337/diacare.26.12.3230
22. Pan XR, Li GW, Hu YH, et al. Effects of diet and exercise in preventing NIDDM in people with impaired glucose tolerance: The Da Qing IGT and diabetes study. Diabetes Care. 1997;20(4):537-544. doi:10.2337/ diacare.20.4.537
23. Ratner RE. An update on the diabetes prevention program. In: Endocrine Practice. Vol 12. Endocrine Practice; 2006:20-24. doi:10.4158/ep.12. s1.20
24. Gong Q, Zhang P, Wang J, et al. Morbidity and mortality after lifestyle intervention for people with impaired glucose tolerance: 30-year results of the Da Qing Diabetes Prevention Outcome Study. Lancet Diabetes Endocrinol. 2019;7(6):452-461. doi:10.1016/S2213-8587(19)30093-2
25. Lindström J, Ilanne-Parikka P, Peltonen M, et al. Sustained reduction in the incidence of type 2 diabetes by lifestyle intervention: follow-up of the Finnish Diabetes Prevention Study. Lancet. 2006;368(9548):1673- 1679. doi:10.1016/S0140-6736(06)69701-8
26. Knowler W, SE F, Hamman R, et al. 10-year follow-up of diabetes incidence and weight loss in the Diabetes Prevention Program Outcomes Study. Lancet. 2009;374(9702):1677-1686. doi:10.1016/ S0140-6736(09)61457-4
27. Nathan DM, Barrett-Connor E, Crandall JP, et al. Long-term effects of lifestyle intervention or metformin on diabetes development and microvascular complications over 15-year follow-up: The Diabetes Prevention Program Outcomes Study. Lancet Diabetes Endocrinol. 2015;3(11):866-875. doi:10.1016/S2213-8587(15)00291-0
28. Laclé Murray A, Valero JL. Prevalencia de nefropatía diabética y sus factores de riesgo en un área urbano marginal de la meseta Central de Costa Rica. Acta Med Costarric. 2009;51(1):26-33. doi:10.51481/amc. v51i1.29
29. Santamaría-Ulloa C, Montero-López M. Projected impact of diabetes on the Costa Rican healthcare system. Int J Equity Health. 2020;19(1):172- 185. doi:10.1186/s12939-020-01291-4
30. Mezuk B, Eaton WW, Albrecht S, Golden SH. Depression and type 2 diabetes over the lifespan: A meta-analysis. Diabetes Care. 2008;31(12):2383-2390. doi:10.2337/dc08-0985
31. Vesa CM, Popa L, Popa AR, et al. Current data regarding the relationship between type 2 diabetes mellitus and cardiovascular risk factors. Diagnostics. 2020;10(5). doi:10.3390/diagnostics10050314
32. Grant PJ, Cosentino F. The 2019 ESC Guidelines on diabetes, prediabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J. 2019;40(39):3215-3217. doi:10.1093/eurheartj/ ehz687
33. Cosentino F, Grant PJ, Aboyans V, et al. 2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J. 2020;41(2):255-323. doi:10.1093/eurheartj/ ehz486
34. Arnett DK, Blumenthal RS, Albert MA, et al. 2019 ACC/AHA Guideline on the Primary Prevention of Cardiovascular Disease: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. J Am Coll Cardiol. 2019;74(10):1376- 1414. doi:10.1016/j.jacc.2019.03.010
35. American Diabetes Association. Glycemic targets: Standards of medical care in diabetes−2021. Diabetes Care. 2021;44(Supplement 1):S73-S84. doi:10.2337/dc21-S006
36. Lu J, Ma X, Shen Y, et al. Time in Range Is Associated with Carotid Intima-Media Thickness in Type 2 Diabetes. Diabetes Technol Ther. 2020;22(2):72-78. doi:10.1089/dia.2019.0251
37. Mayeda L, Katz R, Ahmad I, et al. Glucose time in range and peripheral neuropathy in type 2 diabetes mellitus and chronic kidney disease. BMJ Open Diabetes Res Care. 2020;8(1):991. doi:10.1136/ bmjdrc-2019-000991
38. Yoo JH, Choi MS, Ahn J, et al. Association between Continuous Glucose Monitoring-Derived Time in Range, Other Core Metrics, and Albuminuria in Type 2 Diabetes. Diabetes Technol Ther. 2020;22(10):768- 776. doi:10.1089/dia.2019.0499
39. Sarwar N, Gao P, Kondapally Seshasai SR, et al. Diabetes mellitus, fasting blood glucose concentration, and risk of vascular disease: A collaborative meta-analysis of 102 prospective studies. Lancet. 2010;375(9733):2215-2222. doi:10.1016/S0140-6736(10)60484-9
40. Rawshani A, Sattar N, Franzén S, et al. Excess mortality and cardiovascular disease in young adults with type 1 diabetes in relation to age at onset: a nationwide, register-based cohort study. Lancet. 2018;392(10146):477-486. doi:10.1016/S0140-6736(18)31506-X
41. Tancredi M, Rosengren A, Svensson A-M, et al. Excess Mortality among Persons with Type 2 Diabetes. N Engl J Med. 2015;373(18):1720-1732. doi:10.1056/NEJMoa1504347
42. Bethel MA, Harrison P, Sourij H, et al. Randomized controlled trial comparing impact on platelet reactivity of twice-daily with once-daily aspirin in people with Type 2 diabetes. Diabet Med. 2016;33(2):224-230. doi:10.1111/dme.12828
43. Rocca B, Santilli F, Pitocco D, et al. The recovery of platelet cyclooxygenase activity explains interindividual variability in responsiveness to lowdose aspirin in patients with and without diabetes. J Thromb Haemost. 2012;10(7):1220-1230. doi:10.1111/j.1538-7836.2012.04723.x
44. Spectre G, Arnetz L, Östenson CG, Brismar K, Li N, Hjemdahl P. Twice daily dosing of aspirin improves platelet inhibition in whole blood in patients with type 2 diabetes mellitus and micro-or macrovascular complications. Thromb Haemost. 2011;106(3):491-499. doi:10.1160/ TH11-04-0216
45. Dillinger JG, Drissa A, Sideris G, et al. Biological efficacy of twice daily aspirin in type 2 diabetic patients with coronary artery disease. Am Heart J. 2012;164(4). doi:10.1016/j.ahj.2012.06.008
46. Collins R, Peto R, Hennekens C, et al. Aspirin in the primary and secondary prevention of vascular disease: collaborative metaanalysis of individual participant data from randomised trials. Lancet. 2009;373(9678):1849-1860. doi:10.1016/S0140-6736(09)60503-1
47. Bowman L, Mafham M, Wallendszus K, et al. Effects of Aspirin for Primary Prevention in Persons with Diabetes Mellitus. N Engl J Med. 2018;379(16):1529-1539. doi:10.1056/nejmoa1804988
48. Rocca B, Fox KAA, Ajjan RA, et al. Antithrombotic therapy and body mass: An expert position paper of the ESC Working Group on Thrombosis. Eur Heart J. 2018;39(19):1672-1686. doi:10.1093/eurheartj/ ehy066
49. Rydén L, Grant PJ, Anker SD, et al. ESC guidelines on diabetes, prediabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J. 2013;34(39):3035-3087. doi:10.1093/eurheartj/ eht108
50. Dasgupta A, Steinhubl SR, Bhatt DL, et al. Clinical outcomes of patients with diabetic nephropathy randomized to clopidogrel plus aspirin versus aspirin alone: a post hoc analysis of the clopidogrel for high atherothrombotic risk and ischemic stabilization, management, and avoidance [CHARISMA trial. Am J Cardiol. 2009;103:1359-1363. Accessed March 15, 2021. https://researchportal.helsinki.fi/en/publications/ clinical-outcomes-of-patients-with-diabetic-nephropathy-randomize
51. Wiviott SD, Braunwald E, Angiolillo DJ, et al. Greater clinical benefit of more intensive oral antiplatelet therapy with prasugrel in patients with diabetes mellitus in the trial to assess improvement in therapeutic outcomes by optimizing platelet inhibition with prasugrel-thrombolysis in myocardial infarction 38. Circulation. 2008;118(16):1626-1636. doi:10.1161/CIRCULATIONAHA.108.791061
52. James S, Angiolillo DJ, Cornel JH, et al. Ticagrelor vs. clopidogrel in patients with acute coronary syndromes and diabetes: a substudy from the PLATelet inhibition and patient Outcomes (PLATO) trial. Eur Heart J. 2010;31(24):3006-3016. doi:10.1093/eurheartj/ehq325
53. Bhatt DL, Bonaca MP, Bansilal S, et al. Reduction in Ischemic Events With Ticagrelor in Diabetic Patients With Prior Myocardial Infarction in PEGASUS–TIMI 54. J Am Coll Cardiol. 2016;67(23):2732-2740. doi:10.1016/j.jacc.2016.03.529
54. Steffel J, Eikelboom JW, Anand SS, Shestakovska O, Yusuf S, Fox KAA. The COMPASS Trial: Net Clinical Benefit of Low-Dose Rivaroxaban plus Aspirin as Compared with Aspirin in Patients with Chronic Vascular Disease. Circulation. Published online July 7, 2020:40-48. doi:10.1161/ CIRCULATIONAHA.120.046048
55. Knuuti J, Wijns W, Saraste A, et al. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J. 2020;41(3):407-477. doi:10.1093/eurheartj/ehz425
56. Kosiborod M, Arnold S V., Spertus JA, et al. Evaluation of ranolazine in patients with type 2 diabetes mellitus and chronic stable angina: Results from the TERISA randomized clinical trial (Type 2 Diabetes Evaluation of Ranolazine in Subjects with Chronic Stable Angina). J Am Coll Cardiol. 2013;61(20):2038-2045. doi:10.1016/j.jacc.2013.02.011
57. Gilbert BW, Sherard M, Little L, Branstetter J, Meister A, Huffman J. Antihyperglycemic and Metabolic Effects of Ranolazine in Patients With Diabetes Mellitus. Am J Cardiol. 2018;121(4):509-512. doi:10.1016/j. amjcard.2017.11.021
58. Detry J, Sellier P, Pennaforte S, Cokkinos D, Dargie H, Mathes P. Trimetazidine: a new concept in the treatment of angina. Comparison with propranolol in patients with stable angina. Trimetazidine European Multicenter Study Group. Br J Clin Pharmacol. 1994;37(3):279- 288. doi:10.1111/j.1365-2125.1994.tb04276.x
59. Fragasso G, Piatti Md PM, Monti L, et al. Short- and long-term beneficial effects of trimetazidine in patients with diabetes and ischemic cardiomyopathy. Am Heart J. 2003;146(5). doi:10.1016/ s0002-8703(03)00415-0
60. Meiszterics Z, Kónyi A, Hild G, Sárszegi Z, Gaszner B. Effectiveness and safety of anti-ischemic trimetazidine in patients with stable angina pectoris and Type 2 diabetes. J Comp Eff Res. 2017;6(8):649-657. doi:10.2217/cer-2017-0011
61. Komajda M, Tavazzi L, Francq BG, et al. Efficacy and safety of ivabradine in patients with chronic systolic heart failure and diabetes: An analysis from the SHIFT trial. Eur J Heart Fail. 2015;17(12):1294-1301. doi:10.1002/ ejhf.347
62. Hall JE, Do Carmo JM, Da Silva AA, Wang Z, Hall ME. Obesity-Induced Hypertension: Interaction of Neurohumoral and Renal Mechanisms. Circ Res. 2015;116(6):991-1006. doi:10.1161/CIRCRESAHA.116.305697
63. Bangalore S, Kumar S, Lobach I, Messerli FH. Blood pressure targets in subjects with type 2 diabetes mellitus/impaired fasting glucose: Observations from traditional and bayesian random-effects metaanalyses of randomized trials. Circulation. 2011;123(24):2799-2810. doi:10.1161/CIRCULATIONAHA.110.016337
64. Emdin CA, Rahimi K, Neal B, Callender T, Perkovic V, Patel A. Blood pressure lowering in type 2 diabetes : A systematic review and metaanalysis. JAMA – J Am Med Assoc. 2015;313(6):603-615. doi:10.1001/ jama.2014.18574
65. Arima H, Anderson C, Omae T, et al. Degree of blood pressure reduction and recurrent stroke: The PROGRESS trial. J Neurol Neurosurg Psychiatry. 2014;85(11):1284-1285. doi:10.1136/jnnp-2014-307856
66. Mancia G, Grassi G. Blood pressure targets in type 2 diabetes. Evidence against or in favour of an aggressive approach. Diabetologia. 2018;61(3):517-525. doi:10.1007/s00125-017-4537-3
67. Sacks FM, Svetkey LP, Vollmer WM, et al. Effects on Blood Pressure of Reduced Dietary Sodium and the Dietary Approaches to Stop Hypertension (DASH) Diet. N Engl J Med. 2001;344(1):3-10. doi:10.1056/ NEJM200101043440101
68. Kastorini CM, Milionis HJ, Esposito K, Giugliano D, Goudevenos JA, Panagiotakos DB. The effect of mediterranean diet on metabolic syndrome and its components: A meta-analysis of 50 studies and 534,906 individuals. J Am Coll Cardiol. 2011;57(11):1299-1313. doi:10.1016/j.jacc.2010.09.073
69. Toledo E, Hu FB, Estruch R, et al. Effect of the Mediterranean diet on blood pressure in the PREDIMED trial: Results from a randomized controlled trial. BMC Med. 2013;11(1). doi:10.1186/1741-7015-11-207
70. Hansen D, Niebauer J, Cornelissen V, et al. Exercise Prescription in Patients with Different Combinations of Cardiovascular Disease Risk Factors: A Consensus Statement from the EXPERT Working Group. Sport Med. 2018;48(8):1781-1797. doi:10.1007/s40279-018-0930-4
71. Beamish AJ, Olbers T, Kelly AS, Inge TH. Cardiovascular effects of bariatric surgery. Nat Rev Cardiol. 2016;13(12):730-743. doi:10.1038/ nrcardio.2016.162
72. Wing RR, Lang W, Wadden TA, et al. Benefits of modest weight loss in improving cardiovascular risk factors in overweight and obese individuals with type 2 diabetes. Diabetes Care. 2011;34(7):1481-1486. doi:10.2337/dc10-2415
73. De Boer IH, Bangalore S, Benetos A, et al. Diabetes and hypertension: A position statement by the American diabetes association. Diabetes Care. 2017;40(9):1273-1284. doi:10.2337/dci17-0026
74. Tsujimoto T, Kajio H, Shapiro MF, Sugiyama T. Risk of All-Cause Mortality in Diabetic Patients Taking β-Blockers. Mayo Clin Proc. 2018;93(4):409- 418. doi:10.1016/j.mayocp.2017.11.019
75. Tsujimoto T, Sugiyama T, Shapiro MF, Noda M, Kajio H. Risk of Cardiovascular Events in Patients with Diabetes Mellitus on β-Blockers. Hypertension. 2017;70(1):103-110. doi:10.1161/ HYPERTENSIONAHA.117.09259
76. Bobbio M, Ferrua S, Opasich C, et al. Survival and hospitalization in heart failure patients with or without diabetes treated with β-blockers. J Card Fail. 2003;9(3):192-202. doi:10.1054/jcaf.2003.31
77. Deedwania PC, Giles TD, Klibaner M, et al. Efficacy, safety and tolerability of metoprolol CR/XL in patients with diabetes and chronic heart failure: Experiences from MERIT-HF. Am Heart J. 2005;149(1):159-167. doi:10.1016/j.ahj.2004.05.056
78. Erland E, Philippe L, Patricia V, Hermann W. Results from post-hoc analyses of the CIBIS II trial: effect of bisoprolol in high-risk patient groups with chronic heart failure. Eur J Heart Fail. 2001;3(4):469-479. doi:10.1016/S1388-9842(01)00174-X
79. Packer M, Fowler MB, Roecker EB, et al. Effect of carvedilol on the morbidity of patients with severe chronic heart failure: Results of the carvedilol prospective randomized cumulative survival (COPERNICUS) study. Circulation. 2002;106(17):2194-2199. doi:10.1161/01. CIR.0000035653.72855.BF
80. Ayers K, Byrne LM, Dematteo A, Brown NJ. Differential effects of nebivolol and metoprolol on insulin sensitivity and plasminogen activator inhibitor in the metabolic syndrome. Hypertension. 2012;59(4):893-898. doi:10.1161/HYPERTENSIONAHA.111.189589
81. Janka H, Ziegler A, Disselhoff G, Mehnert H. Influence of bisoprolol on blood glucose, glucosuria, and haemoglobin A1 in noninsulindependent diabetics. J Cardiovasc Pharmacol. 1986;8(11):S96-S99. doi:10.1097/00005344-198511001-00018
82. Cruickshank JM. The Modern Role of Beta-Blockers in Cardiovascular Medicine (Google eBook). Published online 2010:271. Accessed July 6, 2021. https://www.wolterskluwer.com/en/solutions/ovid/10795
83. Ozylldlz AG, Eroglu S, Bal U, Atar I, Okyay K, Muderrisoglu H. Effects of Carvedilol Compared to Nebivolol on Insulin Resistance and Lipid Profile in Patients with Essential Hypertension. J Cardiovasc Pharmacol Ther. 2017;22(1):65-70. doi:10.1177/1074248416644987
84. Franzosi MG. Indications for ACE inhibitors in the early treatment of acute myocardial infarction: Systematic overview of individual data from 100 000 patients in randomized trials. Circulation. 1998;97(22):2202-2212. doi:10.1161/01.CIR.97.22.2202
85. Tocci G, Paneni F, Palano F, et al. Angiotensin-converting enzyme inhibitors, angiotensin ii receptor blockers and diabetes: A metaanalysis of placebo-controlled clinical trials. Am J Hypertens. 2011;24(5):582-590. doi:10.1038/ajh.2011.8
86. Group TNS. Effect of Valsartan on the Incidence of Diabetes and Cardiovascular Events. N Engl J Med. 2010;362(16):1477-1490. doi:10.1056/NEJMoa1001121
87. Marso SP, Daniels GH, Brown-Frandsen K, et al. Liraglutide and Cardiovascular Outcomes in Type 2 Diabetes. Vol 375. BMJ Publishing Group; 2016:311-322. doi:10.1056/NEJMoa1603827
88. Mazidi M, Rezaie P, Gao HK, Kengne AP. Effect of sodium-glucose cotransport-2 inhibitors on blood pressure in people with type 2 diabetes mellitus: A systematic review and meta-analysis of 43 randomized control trials with 22 528 patients. J Am Heart Assoc. 2017;6(6). doi:10.1161/JAHA.116.004007
89. Handelsman Y, Jellinger PS, Guerin CK, et al. Consensus statement by the American association of clinical endocrinologists and American college of endocrinology on the management of dyslipidemia and prevention of cardiovascular disease algorithm-2020 executive summary. Endocr Pract. 2020;26(10):1196-1224. doi:10.4158/CS-2020-0490
90. Mihaylova B, Emberson J, Blackwell L, et al. The effects of lowering LDL cholesterol with statin therapy in people at low risk of vascular disease: Meta-analysis of individual data from 27 randomised trials. Lancet. 2012;380(9841):581-590. doi:10.1016/S0140-6736(12)60367-5
91. Nicholls SJ, Tuzcu EM, Kalidindi S, et al. Effect of Diabetes on Progression of Coronary Atherosclerosis and Arterial Remodeling. A Pooled Analysis of 5 Intravascular Ultrasound Trials. J Am Coll Cardiol. 2008;52(4):255- 262. doi:10.1016/j.jacc.2008.03.051
92. Kusters DM, Lahsinoui HH, Van De Post JAM, et al. Statin use during pregnancy: A systematic review and meta-analysis. Expert Rev Cardiovasc Ther. 2012;10(3):363-378. doi:10.1586/erc.11.196
93. Bateman BT, Hernandez-Diaz S, Fischer MA, et al. Statins and congenital malformations: Cohort study. BMJ. 2015;350. doi:10.1136/bmj.h1035
94. Collins R, Armitage J, Parish S, Sleight P, Peto R. MRC/BHF Heart Protection Study of cholesterol lowering with simvastatin in 20 536 high-risk individuals: A randomised placebo-controlled trial. Lancet. 2002;360(9326):7-22. doi:10.1016/S0140-6736(02)09327-3
95. Colhoun HM, Betteridge DJ, Durrington PN, et al. Primary prevention of cardiovascular disease with atorvastatin in type 2 diabetes in the Collaborative Atorvastatin Diabetes Study (CARDS): Multicentre randomised placebo-controlled trial. Lancet. 2004;364(9435):685-696. doi:10.1016/S0140-6736(04)16895-5
96. Baigent C, Blackwell L, Emberson J, et al. Efficacy and safety of more intensive lowering of LDL cholesterol: A meta-analysis of data from 170 000 participants in 26 randomised trials. Lancet. 2010;376(9753):1670- 1681. doi:10.1016/S0140-6736(10)61350-5
97. Cholesterol Treatment Trialists’ (CTT) Collaborators. Efficacy of cholesterol-lowering therapy in 18 686 people with diabetes in 14 randomised trials of statins: a meta-analysis. Lancet. 2008;371(9607):117- 125. doi:10.1016/S0140-6736(08)60104-X
98. Athyros VG, Papageorgiou AA, Symeonidis AN, et al. Early Benefit from Structured Care with Atorvastatin in Patients with Coronary Heart Disease and Diabetes Mellitus. Angiology. 2003;54(6):679-690. doi:10.1177/000331970305400607
99. Ahmed S. Acute coronary syndromes and diabetes: is intensive lipid lowering beneficial? Results of the PROVE IT-TIMI 22 trial. Eur Heart J. 2006;27(19):2323-2329. doi:10.1093/eurheartj/ehl220
100. Ridker PM, Morrow DA, Rose LM, Rifai N, Cannon CP, Braunwald E. Relative efficacy of atorvastatin 80 mg and pravastatin 40 mg in achieving the dual goals of low-density lipoprotein cholesterol <70 mg/dl and C-reactive protein <2 mg/l: An analysis of the PROVE-IT TIMI-22 trial. J Am Coll Cardiol. 2005;45(10):1644-1648. doi:10.1016/j. jacc.2005.02.080
101. de Lemos JA, Blazing MA, Wiviott SD, et al. Early Intensive vs a Delayed Conservative Simvastatin Strategy in Patients With Acute Coronary Syndromes. JAMA. 2004;292(11):1307. doi:10.1001/jama.292.11.1307
102. Ginsberg HN, Elam MB, Lovato LC, et al. Effects of Combination Lipid Therapy in Type 2 Diabetes Mellitus. N Engl J Med. 2010;362(17):1563- 1574. doi:10.1056/NEJMoa1001282
103. Catapano AL, Graham I, De Backer G, et al. 2016 ESC/EAS Guidelines for the Management of Dyslipidaemias. Eur Heart J. 2016;37(39):2999- 3058l. doi:10.1093/eurheartj/ehw272
104. Halbert SC, French B, Gordon RY, et al. Tolerability of Red Yeast Rice (2,400 mg Twice Daily) Versus Pravastatin (20 mg Twice Daily) in Patients With Previous Statin Intolerance. Am J Cardiol. 2010;105(2):198- 204. doi:10.1016/j.amjcard.2009.08.672
105. Mampuya WM, Frid D, Rocco M, et al. Treatment strategies in patients with statin intolerance: The Cleveland Clinic experience. Am Heart J. 2013;166(3):597-603. doi:10.1016/j.ahj.2013.06.004
106. Zhang H, Plutzky J, Skentzos S, et al. Discontinuation of statins in routine care settings, A cohort study. Ann Intern Med. 2013;158(7):526- 534. doi:10.7326/0003-4819-158-7-201304020-00004
107. Cannon CP, Blazing MA, Giugliano RP, et al. Ezetimibe Added to Statin Therapy after Acute Coronary Syndromes. N Engl J Med. 2015;372(25):2387-2397. doi:10.1056/NEJMoa1410489
108. Giugliano RP, Cannon CP, Blazing MA, et al. Beneft of Adding Ezetimibe to Statin Therapy on Cardiovascular Outcomes and Safety in Patients with Versus Without Diabetes Mellitus Results from IMPROVE-IT (Improved Reduction of Outcomes: Vytorin Effcacy International Trial). Circulation. 2018;137(15):1571-1582. doi:10.1161/CIRCULATIONAHA.117.030950
109. Leiter LA, Cariou B, Müller-Wieland D, et al. Efficacy and safety of alirocumab in insulin-treated individuals with type 1 or type 2 diabetes and high cardiovascular risk: The ODYSSEY DM-INSULIN randomized trial. Diabetes, Obes Metab. 2017;19(12):1781-1792. doi:10.1111/ dom.13114
110. Sabatine MS, Giugliano RP, Keech AC, et al. Evolocumab and Clinical Outcomes in Patients with Cardiovascular Disease. N Engl J Med. 2017;376(18):1713-1722. doi:10.1056/nejmoa1615664
111. Sabatine MS, Leiter LA, Wiviott SD, et al. Cardiovascular safety and efficacy of the PCSK9 inhibitor evolocumab in patients with and without diabetes and the effect of evolocumab on glycaemia and risk of new-onset diabetes: a prespecified analysis of the FOURIER randomised controlled trial. Lancet Diabetes Endocrinol. 2017;5(12):941- 950. doi:10.1016/S2213-8587(17)30313-3
112. Scott R, O’Brien R, Fulcher G, et al. Effects of Fenofibrate Treatment on Cardiovascular Disease Risk in 9,795 Individuals With Type 2 Diabetes and Various Components of the Metabolic Syndrome The Fenofibrate Intervention and Event Lowering in Diabetes (FIELD) study. Diabetes Care. 2009;32(3):493-498. doi:10.2337/dc08-1543
113. Fruchart JC, Sacks FM, Hermans MP, et al. The residual risk reduction initiative: A call to action to reduce residual vascular risk in dyslipidaemic patients. Diabetes Vasc Dis Res. 2008;5(4):319-335. doi:10.3132/ dvdr.2008.046
114. Bhatt DL, Steg PG, Miller M, et al. Cardiovascular Risk Reduction with Icosapent Ethyl for Hypertriglyceridemia. N Engl J Med. 2019;380(1):11- 22. doi:10.1056/NEJMoa1812792
115. Wang HH, Lee DK, Liu M, Portincasa P, Wang DQH. Novel insights into the pathogenesis and management of the metabolic syndrome. Pediatr Gastroenterol Hepatol Nutr. 2020;23(3):189. doi:10.5223/ PGHN.2020.23.3.189
116. Kaur J. A Comprehensive Review on Metabolic Syndrome. Published online 2014. doi:10.1155/2014/943162
117. Huang PL. A comprehensive definition for metabolic syndrome. DMM Dis Model Mech. 2009;2(5-6):231-237. doi:10.1242/dmm.001180
118. Chooi YC, Ding C, Magkos F. The epidemiology of obesity. Metabolism. 2019;92:6-10. doi:10.1016/j.metabol.2018.09.005
119. Butryn ML, Webb V, Wadden TA. Behavioral treatment of obesity. Psychiatr Clin North Am. 2011;34(4):841-859. doi:10.1016/j. psc.2011.08.006
120. Magkos F, Fraterrigo G, Yoshino J, et al. Effects of Moderate and Subsequent Progressive Weight Loss on Metabolic Function and Adipose Tissue Biology in Humans with Obesity. Cell Metab. 2016;23(4):591-601. doi:10.1016/j.cmet.2016.02.005
121. Walker ER, McGee RE, Druss BG. Mortality in mental disorders and global disease burden implications a systematic review and meta-analysis. JAMA Psychiatry. 2015;72(4):334-341. doi:10.1001/ jamapsychiatry.2014.2502
122. Katon WJ. Clinical and health services relationships between major depression, depressive symptoms, and general medical illness. Biol Psychiatry. 2003;54(3):216-226. doi:10.1016/S0006-3223(03)00273-7
123. Pan A, Lucas M, Sun Q, et al. Bidirectional association between depression and type 2 diabetes mellitus in women. Arch Intern Med. 2010;170(21):1884-1891. doi:10.1001/archinternmed.2010.356
124. Chen PC, Chan YT, Chen HF, Ko MC, Li CY. Population-based cohort analyses of the bidirectional relationship between type 2 diabetes and depression. Diabetes Care. 2013;36(2):376-382. doi:10.2337/dc12-0473
125. Lustman PJ, Anderson RJ, Freedland KE, De Groot M, Carney RM, Clouse RE. Depression and poor glycemic control: A meta-analytic review of the literature. Diabetes Care. 2000;23(7):934-942. doi:10.2337/ diacare.23.7.934
126. De Groot M, Anderson R, Freedland KE, Clouse RE, Lustman PJ. Association of depression and diabetes complications: A meta-analysis. Psychosom Med. 2001;63(4):619-630. doi:10.1097/00006842-200107000-00015
127. Pan A, Lucas M, Sun Q, et al. Increased mortality risk in women with depression and diabetes mellitus. Arch Gen Psychiatry. 2011;68(1):42- 50. doi:10.1001/archgenpsychiatry.2010.176
128. Black SA, Markides KS, Ray LA. Depression predicts increased incidence of adverse health outcomes in older Mexican Americans with type 2 diabetes. Diabetes Care. 2003;26(10):2822-2828. doi:10.2337/ diacare.26.10.2822
129. Orchard TJ, Olson JC, Erbey JR, et al. Insulin resistance-related factors, but not glycemia, predict coronary artery disease in type 1 diabetes: 10-year follow-up data from the Pittsburgh epidemiology of diabetes complications study. Diabetes Care. 2003;26(5):1374-1379. doi:10.2337/ diacare.26.5.1374
130. Lin EHB, Rutter CM, Katon W, et al. Depression and advanced complications of diabetes: A prospective cohort study. Diabetes Care. 2010;33(2):264-269. doi:10.2337/dc09-1068
131. Mai Q, Holman CDAJ, Sanfilippo FM, Emery JD, Preen DB. Mental illness related disparities in diabetes prevalence, quality of care and outcomes: A population-based longitudinal study. BMC Med. 2011;9(1):118. doi:10.1186/1741-7015-9-118
132. Scherrer JF, Garfield LD, Chrusciel T, et al. Increased risk of myocardial infarction in depressed patients with type 2 diabetes. Diabetes Care. 2011;34(8):1729-1734. doi:10.2337/dc11-0031
133. Ting RZW, Lau ESH, Ozaki R, et al. High risk for cardiovascular disease in Chinese type 2 diabetic patients with major depression – A 7-year prospective analysis of the Hong Kong DiabetesRegistry. J Affect Disord. 2013;149(1-3):129-135. doi:10.1016/j.jad.2013.01.012
134. Egede LE, Nietert PJ, Zheng D. Depression and all-cause and coronary heart disease mortality among adults with and without diabetes. Diabetes Care. 2005;28(6):1339-1345. doi:10.2337/diacare.28.6.1339
135. Katon WJ, Rutter C, Simon G, et al. The association of comorbid depression with mortality in patients with type 2 diabetes. Diabetes Care. 2005;28(11):2668-2672. doi:10.2337/diacare.28.11.2668
136. Wu CS, Hsu LY, Wang SH. Association of depression and diabetes complications and mortality: A population-based cohort study. Epidemiol Psychiatr Sci. Published online 2020. doi:10.1017/ S2045796020000049
137. Singh R, Rao HK, Singh TG. Neuropathic pain in diabetes mellitus: Challenges and future trends. Obes Med. 2020;18:100215. doi:10.1016/j. obmed.2020.100215
138. Alam U, Sloan G, Tesfaye S. Treating Pain in Diabetic Neuropathy: Current and Developmental Drugs. Drugs. 2020;80(4):363-384. doi:10.1007/s40265-020-01259-2
139. Alenazi AM, Obaidat SM, Alshehri MM, et al. Type 2 Diabetes Affects Joint Pain Severity in People with Localized Osteoarthritis: A Retrospective Study. Pain Med. 2020;21(5):1025-1031. doi:10.1093/pm/pnz299
140. Gyberg V, Bacquer D, Backer G, et al. Patients with coronary artery disease and diabetes need improved management: A report from the EUROASPIRE IV survey: A registry from the EuroObservational Research Programme of the European Society of Cardiology. Cardiovasc Diabetol. 2015;14(1). doi:10.1186/s12933-015-0296-y
141. Gæde P, Oellgaard J, Carstensen B, et al. Years of life gained by multifactorial intervention in patients with type 2 diabetes mellitus and microalbuminuria: 21 years follow-up on the Steno-2 randomised trial. Diabetologia. 2016;59(11):2298-2307. doi:10.1007/s00125-016-4065-6
142. Oellgaard J, Gæde P, Rossing P, Persson F, Parving HH, Pedersen O. Intensified multifactorial intervention in type 2 diabetics with microalbuminuria leads to long-term renal benefits. Kidney Int. 2017;91(4):982-988. doi:10.1016/j.kint.2016.11.023
143. Oellgaard J, Gæde P, Rossing P, et al. Reduced risk of heart failure with intensified multifactorial intervention in individuals with type 2 diabetes and microalbuminuria: 21 years of follow-up in the randomised Steno-2 study. Diabetologia. 2018;61(8):1724-1733. doi:10.1007/s00125-018-4642-y
144. Quattrocchi E, Goldberg T, Marzella N. Management of type 2 diabetes: consensus of diabetes organizations. Drugs Context. 2020;9:1-25. doi:10.7573/dic.212607
145. The Royal Australian College of General Practitioners and Diabetes Australia. Management of Type 2 Diabetes: A Handbook for General Practice. The Royal Australian College of General Practitioners and Diabetes Australia; 2020. Accessed March 19, 2021. https://www. racgp.org.au/getattachment/41fee8dc-7f97-4f87-9d90-b7af337af778/ Management-of-type-2-diabetes-A-handbook-for-general-practice. aspx
146. Cosentino F, Grant PJ, Aboyans V, et al. Guıa ESC 2019 sobre diabetes, prediabetes y enfermedad cardiovascular. Rev Esp Cardiol. 2020;73(5):404.e1–404.e59.
147. Hendriks SH, Van Dijk PR, Van Hateren KJJ, et al. High-sensitive troponin T is associated with all-cause and cardiovascular mortality in stable outpatients with type 2 diabetes (ZODIAC-37). Am Heart J. 2016;174:43- 50. doi:10.1016/j.ahj.2015.12.015
148. Galsgaard J, Persson F, Hansen TW, et al. Plasma high-sensitivity troponin T predicts end-stage renal disease and cardiovascular and all-cause mortality in patients with type 1 diabetes and diabetic nephropathy. Kidney Int. 2017;92(5):1242-1248. doi:10.1016/j.kint.2017.04.018
149. Huelsmann M, Neuhold S, Strunk G, et al. NT-proBNP has a high negative predictive value to rule-out short-term cardiovascular events in patients with diabetes mellitus. Eur Heart J. 2008;29(18):2259-2264. doi:10.1093/eurheartj/ehn334
150. Prausmüller S, Resl M, Arfsten H, et al. Performance of the recommended ESC/EASD cardiovascular risk stratification model in comparison to SCORE and NT-proBNP as a single biomarker for risk prediction in type 2 diabetes mellitus. Cardiovasc Diabetol. 2021;20(1). doi:10.1186/ s12933-021-01221-w
151. Curry SJ, Krist AH, Owens DK, et al. Screening for cardiovascular disease risk with electrocardiography us preventive services task force recommendation statement. JAMA – J Am Med Assoc. 2018;319(22):2308- 2314. doi:10.1001/jama.2018.6848
152. Katogiannis K, Vlastos D, Kousathana F, et al. Echocardiography, an indispensable tool for the management of diabetics, with or without coronary artery disease, in clinical practice. Med. 2020;56(12):1-21. doi:10.3390/medicina56120709
153. Negishi K. Echocardiographic feature of diabetic cardiomyopathy: Where are we now? Cardiovasc Diagn Ther. 2018;8(1):47-56. doi:10.21037/cdt.2018.01.03
154. Rodríguez-granillo G, Rosales MA, Llauradó C, García-García HM, Fernández-Pereira C, Rodríguez AE. Precisión diagnóstica de la angiografía coronaria por tomografía computarizada multislice aplicada al “mundo real.” Rev Argent Cardiol. 2006;74(6):453-457. Accessed March 15, 2021. http://www.redalyc.org/articulo.oa?id=305326824007
155. American Diabetes Association. Standards of Medical Care in Diabetes—2021 Abridged for Primary Care Providers. Clin Diabetes. 2021;39(1):14-43. doi:10.2337/cd21-as01
156. Schoepf UJ, Thilo C, Fernández MJ, Costello P. CT coronary angiography: Indications, image acquisition, and interpretation. Radiologia. 2008;50(2):113-130. doi:10.1016/S0033-8338(08)71945-3
157. Greenland P, Blaha MJ, Budoff MJ, Erbel R, Watson KE. Coronary Calcium Score and Cardiovascular Risk. J Am Coll Cardiol. 2018;72(4):434-447. doi:10.1016/j.jacc.2018.05.027
158. Katakami N, Matsuoka T aki, Shimomura I. Clinical utility of carotid ultrasonography: Application for the management of patients with diabetes. J Diabetes Investig. 2019;10(4):883-898. doi:10.1111/jdi.13042
159. Hill NR, Fatoba ST, Oke JL, et al. Global Prevalence of Chronic Kidney Disease – A Systematic Review and Meta-Analysis. Remuzzi G, ed. PLoS One. 2016;11(7):e0158765. doi:10.1371/journal.pone.0158765
160. Johnson CA, Levey AS, Coresh J, Levin A, LauEknoyan JG. Clinical Practice Guidelines for Chronic Kidney Disease in Adults: Part I. Definition, Disease Stages, Evaluation, Treatment, and Risk Factors – American Family Physician. Vol 70.; 2004. Accessed March 15, 2021. www.aafp.org/afp.
161. Kodikara I, Gamage DTK, Nanayakkara G, Ilayperuma I. Diagnostic performance of renal ultrasonography in detecting chronic kidney disease of various severity. Asian Biomed. 2020;14(5):195-202. doi:10.1515/abm-2020-0028
162. Venables HK, Wiafe YA, Adu-Bredu TK. Value of Doppler ultrasound in early detection of diabetic kidney disease: A systematic review and meta-analysis. Ultrasound. Published online December 8, 2020:1742271X2097705. doi:10.1177/1742271X20977051



Recibido 01-VI-2022.
Aceptado 24-VI-2022




