D. Quesada Chaves1, F. Coto Yglesias2, M. González Volio3, D. Herrera Martínez4, H. K. Herrera Peraza5, J. G. Jiménez Montero6, L. Obando Vega7, F. J. Ortiz Vargas8, A. Ulate Retana9, F. Ruíz Salazar10, D.C. Spencer Meléndez11, M.D. Zúñiga Kondrashova12, R. Zúñiga Solano13
1. Jefe Cardiología Hospital San Vicente de Paul Heredia Costa Rica. FACC FESC
2. Médico Asistente Especialista, Servicio de Geriatría. Hospital Nacional de Geriatría y Gerontología. CCSS, San José, Costa Rica. Profesor Asociado Postgrado Geriatría y Gerontología, Universidad de Costa Rica.
3. Médico Endocrinóloga, Hospital San Vicente de Paúl, Heredia, Costa Rica
4. Médico especialista en Geriatría y Gerontología, CCSS Clínica Clorito Picado, Coordinador de Clínica de Sarcopenia y Clínica de memoria de CCP, Profesor de pre grado de Universidad De Ciencias Médicas de Costa Rica
5. Médico especialista en Geriatría y Gerontología, CAIS de Puriscal. CCSS
6. Profesor de Medicina, Escuela de Medicina, Universidad de Ciencias Médicas, Dept Endocrinología Hospital CIMA, San José, Costa Rica
7. Especialista en Medicina Familiar y Comunitaria, Hospital Los Chiles Costa Rica
8. Especialista en Medicina Familiar, Msc. Administración de Servicios de Salud. Servicio de Hospitalización y Atención de Enfermedades Crónicas Caja Costarricense de Seguro Social, CAIS Siquirres. Directivo de la Asociación Costarricense de Medicina Familiar
9. Médico Cardiólogo, Hospital México. Profesor de posgrado de cardiología de la Universidad de Costa Rica. Profesor de grado de medicina de la Universidad de Costa Rica.
10. Coordinador nacional del Posgrado de Endocrinología de la Universidad de Costa Rica, miembro de la Junta Directiva de la Asociación Costarricense de Endocrinología, miembro del Servicio de Endocrinología del Hospital México, Costa Rica.
11. Especialista en Medicina Familiar y Comunitaria, Área de Salud Valle la Estrella CCSS, Limón, Costa Rica.
12. Médico Nefrólogo, Hospital San Rafael de Alajuela, CCSS
13. Geriatra, Clínica Marcial Fallas Díaz, Desamparados, Costa Rica.
La terapia no farmacológica está compuesta principalmente por cambios en el estilo de vida, los cuales incluyen terapia médica nutricional con planes de alimentación saludables y aumento de la actividad física, estos ayudan de manera conjunta a un mejor control del peso del paciente; apoyo conductual para dejar de fumar y controlar de la ingesta de alcohol y muy importante, el apoyo psicológico.
Estas medidas deben realizarse de forma personalizada de acuerdo con las necesidades específicas de cada paciente, considerando su bienestar físico y psicológico, su cultura y nivel de educación, involucrando también a su familia para alcanzar los objetivos de tratamiento. De ahí la importancia de crear programas que incluyan educación al paciente sobre autocontrol de la enfermedad, terapia médica nutricional, enrolamiento en rutinas de actividad física y eliminación del fumado, los cuales faciliten la referencia a otros especialistas (psicólogos, podólogos, fisioterapeutas, dentistas, trabajo social, etc.) cuando sea necesario.
1. EDUCACIÓN Y APOYO PARA EL AUTOCONTROL DE LA DIABETES
Los Programas de educación y apoyo para el autocontrol de la diabetes (PEAAD) tienen por objetivo ayudar a los pacientes para tener un mejor autocontrol de la diabetes mellitus (DM), atender sus necesidades, resolver problemas y actuar de forma colaborativa con todo el equipo involucrado, para mejorar la salud y el bienestar psicosocial de los pacientes de forma costo/efectiva.1
Los PEAAD continuos ayudan a pacientes con DM a mantener un autocontrol eficaz de su enfermedad durante toda la vida, a medida que se enfrentan a nuevos desafíos y que se dispone de avances en el tratamiento.2 Numerosos estudios han demostrado los beneficios de estos programas de educación. Por ejemplo, en el metaanálisis realizado por Norris S.L. y colaboradores en 2002, reportaron que los PEAAD mejoran los niveles de hemoglobina glicosilada (HbA1c), pero este beneficio disminuye al suspender la intervención.3
Más recientemente, Marincic PZ y colaboradores reportaron el beneficio de los PEAAD junto con terapia nutricional, ya que observaron reducción en el peso, IMC, HbA1c, triglicéridos y la relación triglicéridos con colesterol unido a lipoproteínas de alta densidad (cHDL).4 Otros estudios asocian de forma beneficiosa la implementación de PEAAD con un mejor conocimiento y control de la diabetes y conductas de autocuidado, mejor control de HbA1c, glucosa plasmática en ayunas (GPA), reportes de reducción de peso y presión arterial, mejoras en el estilo y calidad de vida y psicosociales, así como reducción de mortalidad por todas las causas y reducción de costos de atención médica.5-11
Algunos estudios reportaron mejores resultados con PEAAD cuando se realizaron en períodos mayores de diez horas de duración en el transcurso de 6-12meses, lo cual incluía apoyo continuo; así como cuando fueron culturalmente apropiadas para la edad del paciente, considerando las necesidades y las preferencias individuales de este y cuando abordaron problemas psicosociales.12-15 Todo lo anterior confirma la necesidad de mantener estos PEAAD para apoyar de forma periódica y continua a los pacientes con DM, de manera que se garantice un control adecuado de su enfermedad en el largo plazo.
Powers y colaboradores16 definieron los cuatro momentos críticos para que los médicos o el equipo multidisciplinario evalúen la necesidad de PEAAD, los cuales faciliten la implementación de tratamiento, terapia nutricional y bienestar general del paciente con DM, y estos son:
• En el momento del diagnóstico.
• En el control anual cuando no se están alcanzando los objetivos de tratamiento.
• Cuando se desarrollan complicaciones (condiciones médicas, limitaciones físicas, factores emocionales o necesidades básicas).
• Cuando se presentan transiciones en la vida o atención del paciente.
Es relevante valorar las conductas relacionadas con el deseo de cambio (RTC o readinnes to change) basado en el modelo trasnteorético de cambio de conducta que tenga el paciente previo a ser incluido en un PEAAD, pues varios estudios han evidenciado que este factor influye mucho en la habilidad de adoptar y mantener las conductas saludables, aún más que el mismo factor económico y demás barreras.17,18
Recomendaciones para el desarrollo de un programa de educación y apoyo para el autocontrol de la DM
2. TERAPIA MÉDICA NUTRICIONAL
La terapia médica nutricional (TMN) se puede definir como una terapia intensiva, enfocada y estructurada, que ayuda a cambiar la conducta alimentaria de los pacientes con diabetes. Es efectiva para mejorar el control glicémico, promover la pérdida de peso y modificar los factores de riesgo CV en pacientes con DM.19
Asimismo, es importante involucrar activamente a los pacientes en la planificación de su tratamiento integral con el equipo de salud, el cual incluya un plan nutricional personalizado, elaborado por un nutricionista con conocimientos específicos para diabetes.1 Cabe señalar que el plan nutricional de cada paciente debe elaborarse dependiendo de sus necesidades individuales, tomando en consideración sus comorbilidades, costumbres, situación socioeconómica y preferencias.
Se ha demostrado que la TMN realizada por un especialista en nutrición puede reducir la HbA1c hasta en un 2 % y ayuda a prevenir, retrasar o tratar otras complicaciones relacionadas con la diabetes, como la hipertensión, la enfermedad cardiovascular (ECV), la enfermedad renal, la enfermedad celíaca y la gastroparesia. Con todo ello se mejora la calidad de vida de los pacientes, por lo que es un componente esencial en la atención de pacientes diabéticos.16
Además del tratamiento farmacológico para la DM, la TMN debe considerarse como parte fundamental para el control de enfermedad y se debe monitorear con cierta frecuencia los niveles glicémicos del paciente, con el fin de evaluar la necesidad de realizar ajustes en la terapia farmacológica como resultado de la efectividad del plan nutricional del paciente.1,20
2.1 Objetivos de la terapia nutricional para adultos con diabetes
La Asociación Americana de Diabetes (ADA por sus siglas en inglés) estableció los objetivos específicos de la TMN para pacientes diabéticos:1
• Promover y apoyar planes de alimentación saludables, enfatizando en alimentos ricos en nutrientes en porciones apropiadas para mejorar la salud en general y que permita:
• Lograr y mantener los objetivos de peso corporal.
• Alcanzar objetivos individualizados de glucemia, presión arterial y lípidos.
• Retrasar o prevenir las complicaciones de la diabetes.
• Abordar las necesidades nutricionales individuales basadas en preferencias personales y culturales, los conocimientos básicos de salud y aritmética, el acceso a alimentos saludables, la disposición y la capacidad para realizar cambios de comportamiento, así como las barreras existentes para el cambio.
• Mantener el placer de comer mediante mensajes sin prejuicios sobre las opciones de alimentos y limitando las opciones solo cuando lo indique la evidencia científica.
• Proporcionar para los pacientes diabéticos las herramientas prácticas, con el fin de desarrollar y cumplir con su plan de alimentación saludable de acuerdo con sus posibilidades económicas, en lugar de centrarse en necesidades de macronutrientes, micronutrientes o alimentos específicos.
Recomendaciones para terapia médica nutricional
3. CONTROL DE PESO
El control y la reducción del peso son importantes para las personas con DMT1, DMT2, prediabetes y sobrepeso u obesidad.1 En cuanto a la obesidad, esta aumenta el riesgo de múltiples enfermedades y se cree que representan del 80 % al 85 % del riesgo de desarrollar DMT2. Como opciones de tratamiento para pacientes con DMT2 y obesidad, se consideran las intervenciones intensivas en el estilo de vida, terapia farmacológica y/o cirugía metabólica/bariática.21
La cirugía bariática permite una pérdida de peso a largo plazo, pues ayuda a reducir la DM y factores de riesgo de forma más efectiva que la modificación del estilo de vida y el tratamiento médico por sí solo.22 Puede ser altamente efectiva en la prevención de la progresión de prediabetes a DMT2.23
La recomendación de cirugía bariática difiere un poco entre las guías más reconocidas. En el caso de la AACE, la recomienda a pacientes con índice de masa corporal (IMC) ≥ 35 kg/m2 y comorbilidades, especialmente si no se alcanzan los objetivos terapéuticos con otras modalidades.23 Por su parte, la ADA recomienda la cirugía metabólica/bariática como opción de tratamiento para la DMT2 en pacientes elegibles, con IMC ≥ 40 kg/m2 (≥ 37.5 kg/m2 para asiático americanos) independientemente del grado de control glicémico y en pacientes con IMC de 35.0 a 39.9 kg/m2 (≥ 32.5-37.4 kg/m2 en asiático americanos) que no tienen pérdida de peso duradera ni mejoramiento de comorbilidades, lo que incluye la hipertrigliceridemia a pesar del tratamiento médico óptimo.24
Recomendaciones para control de peso por medio de cirugía metabólica
Los programas de TMN y PEAAD deben incluir un plan de alimentación individualizado, el cual implique un déficit energético, en combinación con un incremento de la actividad física para apoyar la pérdida de peso y, de esta manera, ayudar a mejorar la HbA1c, los factores de riesgo de ECV y el bienestar en adultos con sobrepeso / obesidad y prediabetes o diabetes.20 Los programas de intervención en el estilo de vida deben ser personalizados, intensivos y debe darse un seguimiento frecuente y continuo al paciente, a fin de obtener resultados significativos en la reducción del peso corporal.
Para pacientes con DMT2, una reducción de peso mínima de un 5-10 % ayuda a disminuir la glucemia en ayunas, esto se asocia con mejoras significativas de los factores de riesgo cardiovascular (CV),25 reduce las complicaciones asociadas a la diabetes y ayuda a prevenir la progresión de prediabetes a diabetes.1 Sin embargo, como se mencionó en el capítulo 1, es común observar ganancia de peso en pacientes con tratamiento, principalmente basado en regímenes de insulina.
Para prevenir la progresión de prediabetes a DMT2, el objetivo de pérdida de peso es del 7 % al 10 %.26 Para mantener esta pérdida de peso, además de promover un estilo de vida saludables en personas con mayor riesgo de DMT2, se puede considerar el uso de medicamentos que ayuden a reducir el peso, como los inhibidores del cotransportador 2 de glucosa (SGLT-2) o agonistas del receptor del péptido similar a glucagón tipo 1 (AR-GLP-1) (ver tabla 3 del capítulo 2).27
Es importante considerar que los beneficios clínicos de la pérdida de peso son progresivos y que los objetivos de pérdida de peso más intensivos (por ejemplo, entre 10-15 %) tienen más probabilidades de mejoras clínicamente significativas en la mayoría de factores de riesgo.25
El estudio Look AHEAD, un estudio multicéntrico, controlado, aleatorizado que evaluó el efecto de la pérdida de peso sobre la morbimortalidad CV en pacientes adultos con DMT2, con sobrepeso u obesidad; reportó que los pacientes asignados a una intervención intensiva del estilo de vida, dieta y actividad física presentó mayor pérdida de peso, mejoras en la condición física, disminución de la terapia farmacológica, disminución de la PA, mejora en los biomarcadores de glucosa y control de lípidos que los asignados a terapias convencionales.28
4. ACTIVIDAD FÍSICA
Recomendaciones para actividad física
La inactividad física incrementa el riesgo de muchas condiciones de salud, incluyendo la DMT2.29 Las personas sedentarias tienen un riesgo de desarrollar DMT2 50-80 % más alto que las personas físicamente activas. 30 La actividad física se refiere a todo movimiento que requiere un aumento en el uso de energía corporal, lo que es parte integral del manejo y control de la diabetes. El ejercicio se refiere a una forma específica de actividad física diseñada para mejorar la condición física de las personas.
Se ha reportado numerosos beneficios relacionados al ejercicio: ayuda a controlar la DM, pues reduce los indicadores de progresión de la enfermedad (HbA1c); reduce los factores de riesgo CV; contribuye a la pérdida de peso y mejora la condición física y el bienestar general de los pacientes.31 Específicamente, en pacientes con DMT2, el ejercicio aeróbico y de resistencia mejora el control glucémico y reduce la grasa visceral y la resistencia a la insulina, mejora la PA y el perfil de lípidos, y conduce a una pérdida de peso moderada.30,32
El ejercicio junto con la dieta son de las primeras estrategias de manejo de pacientes con DMT2 y forman parte de los programas de intervención en el estilo de vida y prevención de la diabetes y la obesidad.32 Por ende, los equipos multidisciplinarios que participan en la atención de pacientes con DM deben elaborarles programas de ejercicios de forma individualizados y con lenguaje sencillo y comprensible para sus pacientes, tomando en consideración la edad, las comorbilidades y la presencia de complicaciones, los cuales les permitan alcanzar los objetivos de tratamiento recomendados.
Tikkanen-Dolenc H y colaboradores reportaron que en pacientes con DMT1, el ejercicio se asoció a una reducción de la mortalidad prematura por todas las causas y mortalidad CV en pacientes con DMT1, después de un tiempo medio de seguimiento de 11.4 años para los pacientes con y sin ERC.33 También se ha reportado que el ejercicio regular en estos pacientes mejora la condición CV, la fuerza muscular y la sensibilidad a la insulina.34 También hubo mejoría en varios marcadores importantes para DMT1, como el índice de masa corporal (IMC) y el Colesterol unido a lipoproteínas de baja densidad (cLDL) en adultos, así como el nivel de triglicéridos y cLDL, circunferencia de la cintura en niños.35
Programas estructurados de al menos dos meses de duración para pacientes con DMT2 han demostrado una reducción de HbA1c en un promedio de 0.66 %, incluso sin un cambio significativo en el IMC. Los ejercicios de mayor intensidad también se asocian con mayores mejoras en la HbA1c y con mejoras en la condición cardiorrespiratoria.1 A la vez, se ha demostrado que el ejercicio y la pérdida de peso ralentizan la disminución de la movilidad entre los pacientes diabéticos con sobrepeso.36 Además, las mejoras sostenidas en la condición cardiorrespiratoria y la pérdida de peso también se han asociado con un menor riesgo de desarrollar IC en pacientes con DMT2.37
Existen distintas maneras de expresar la intensidad del ejercicio aeróbico. Puede ser mediante la determinación de la carga máxima en pruebas de consumo de oxígeno o mediante una prueba de esfuerzo. También existe la posibilidad de indicar la intensidad del ejercicio basado en la frecuencia cardíaca máxima mediante la fórmula: FC máxima = 220 – edad o la reserva de frecuencia (RFC: FC máxima – FC en reposo). Sin embargo, existen consideraciones en cuanto a su exactitud. Otra opción para la medición de la intensidad es a través de la escala de esfuerzo (Borg) o prueba de conversación (Ver Tabla 3).30
Por su parte, la intensidad de los ejercicios de resistencia se puede calcular según el porcentaje del peso máximo levantado en una repetición (RM). De esta manera, las repeticiones se pueden establecer según el porcentaje de RM. Así, con un 30-50 % de RM, se harían 15-30 repeticiones para fortalecimiento muscular, mientras que con 50-70 % RM se harían 8-15 repeticiones para incremento de masa muscular y fuerza.
Recomendaciones para dieta, actividad física y terapia de comportamiento
5. APOYO PSICOLÓGICO
La DM es un trastorno metabólico crónico que afecta el bienestar físico, social y mental, incluido el bienestar psicológico de las personas que la padecen.38 Muchos adultos experimentan una carga psicosocial y angustia desde que reciben el diagnóstico de DM, lo cual puede afectar las conductas de autocuidado y el control glicémico, pues para algunos pacientes es difícil aceptar que tienen que tomar un medicamento de por vida o el fracaso en su esfuerzo por controlar la enfermedad con modificaciones al estilo de vida. Lo anterior afecta la adherencia al tratamiento y aumenta las complicaciones relacionadas con la DM, la mortalidad, los costos de atención médica y afecta la calidad de vida y la productividad de los pacientes.
Consecuentemente, la identificación temprana de los problemas psicosociales y el apoyo a los pacientes en las primeras etapas de la diabetes promueve el bienestar psicosocial y mejora su capacidad para asumir la responsabilidad del autocontrol de la diabetes.38 El hecho de tener una mejor comprensión de los aspectos psicológicos de los pacientes con DM permite a los médicos formular estrategias centradas en la mejora de los resultados en el tratamiento de la DM.
Recomendaciones para apoyo psicosocial
5.1 Angustia y su asociación con el autocuidado en personas con diabetes tipo 2
Se conoce como angustia por diabetes al conjunto de reacciones psicológicas relacionadas con las preocupaciones propias del paciente diagnosticado con una enfermedad crónica, la cual demanda muchos cuidados constantes como parte del autocontrol de la enfermedad (tratamiento farmacológico crónico, control de glucosa en sangre, dieta, actividad física constante) por el riesgo de progresión de la enfermedad.1
Se ha reportado una prevalencia de la angustia por DM en un 18-35 % con una incidencia del 38-48 % durante dieciocho meses en pacientes con DMT239 y esta angustia se asoció con una mala adherencia a la medicación (44.8 %) y la falta de ejercicio físico regular (43.8 %),40 lo que lleva a un inadecuado control glicémico relacionado con un deficiente autocontrol de la diabetes.
A pesar de la disponibilidad de tratamiento para DMT2, los pacientes muchas veces no logran controlar la enfermedad por incumplimiento del tratamiento y en la dieta, así como también por mantener estilo de vida sedentario. En consecuencia, los programas de atención integral al paciente diabético deben orientarse en promover el cambio en el estilo de vida y en apoyar a las personas con enfermedades crónicas en la gestión del cuidado personal.
Por ello, la valoración cuantitativa de cómo el autocuidado afecta la adherencia al tratamiento en pacientes diagnosticados de DMT2 se vuelve muy importante. Igualmente, la identificación de las causas de las conductas de autocuidado deficientes o nulas, y la falta de adherencia en los pacientes con DM, requieren que se tomen las medidas pertinentes para mejorar la autoeficacia de los pacientes y los resultados del tratamiento.41
5.2 Evaluación rutinaria del nivel de autocuidado y actividades de gestión
Recientemente, en el estudio realizado por Krzeminska y colaboradores para evaluar la adherencia al tratamiento en pacientes con DMT2, reportaron que el 52.47 % de los encuestados mostró un bajo nivel de adherencia, el 39.20 % de los pacientes se adhirió en un nivel moderado y solo el 8.33 % de los pacientes presentó la alta adherencia al tratamiento, lo que confirma la gravedad del problema en términos de autogestión.41
Otro estudio transversal realizado por Bonger y colaboradores,42 entre 419 pacientes con diabetes tipo 2, también reportó una falta de adherencia a las recomendaciones dietéticas en más del 75 % de los encuestados. Hasta 83.5 pacientes (19.92 %) no se adhirieron al autocontrol del nivel de glucosa en sangre y casi el 20 % no tomó los medicamentos recetados.
Debido a que los pacientes diagnosticados diabéticos tienen un nivel moderado de conocimiento de su condición, lo cual depende principalmente de factores como la edad, la educación y la duración de la enfermedad, es necesario que el equipo multidisciplinario involucrado en la atención de estos pacientes les proporcione un programa de educación adaptado a sus necesidades individuales, esto con el fin de promover el autocontrol de la diabetes y mejorar la adherencia al tratamiento.
ANEXO 1
Alimentación en diabetes
La CCSS en el Manual de procedimientos multidisciplinarios43 recomienda, como parte de un plan nutricional, que deben considerarse los diferentes grupos de alimentos (carbohidratos, proteínas, vegetales y grasas), de los cuales los carbohidratos son los que afectan directamente la glucemia. Por tanto, en los planes nutricionales de pacientes con DM, los alimentos se clasifican en dos grupos:
• Alimentos que contienen carbohidratos: incluye harinas, leguminosas, leche y yogurt que aportan 15g de carbohidratos por porción (equivalente a tres cucharaditas de azúcar).
• Los carbohidratos se pueden clasificar en:
• Carbohidratos de absorción lenta: En este grupo se encuentran harinas, leguminosas, frutas, leche y yogurt que, además, contienen fibra, proteínas o grasa y permiten mantener los niveles normales de glucemia.
• Carbohidratos de absorción rápida: Incluyen azúcar de meza, miel de abeja, tapa de dulce, bebidas azucaradas y jugos envasados que no tienen fibra, proteína ni grasas. Se caracterizan por elevar rápidamente el azúcar en sangre, por lo que deben evitarse en un plan nutricional, a menos que haya hipoglucemia.
• Alimentos que no contienen carbohidratos incluye:
• Carnes, quesos, huevos y grasas: Permiten una absorción lenta de carbohidratos. Se recomienda consumirlos moderadamente y evitar frituras.
• Vegetales: Aportan una cantidad mínima de carbohidratos, no afectan la glucemia y aportan fibra. Se consideran de consumo libre.
• Edulcorantes artificiales: No aportan carbohidratos ni calorías, por lo que se consideran seguros para el consumo en pacientes diabéticos.
PLAN DE ALIMENTACIÓN
El plan de alimentación debe ser personalizado para cada paciente y debe detallar los tres tiempos fuertes de comida (desayuno, almuerzo y cena) más dos meriendas entre los tiempos de comida principales. Además, se debe definir las porciones diarias de cada grupo de alimentos distribuidas en los diferentes tiempos de comida, así como aclarar que se pueden intercambiar, siempre y cuando se mantengan las porciones asignadas a lo largo del día.
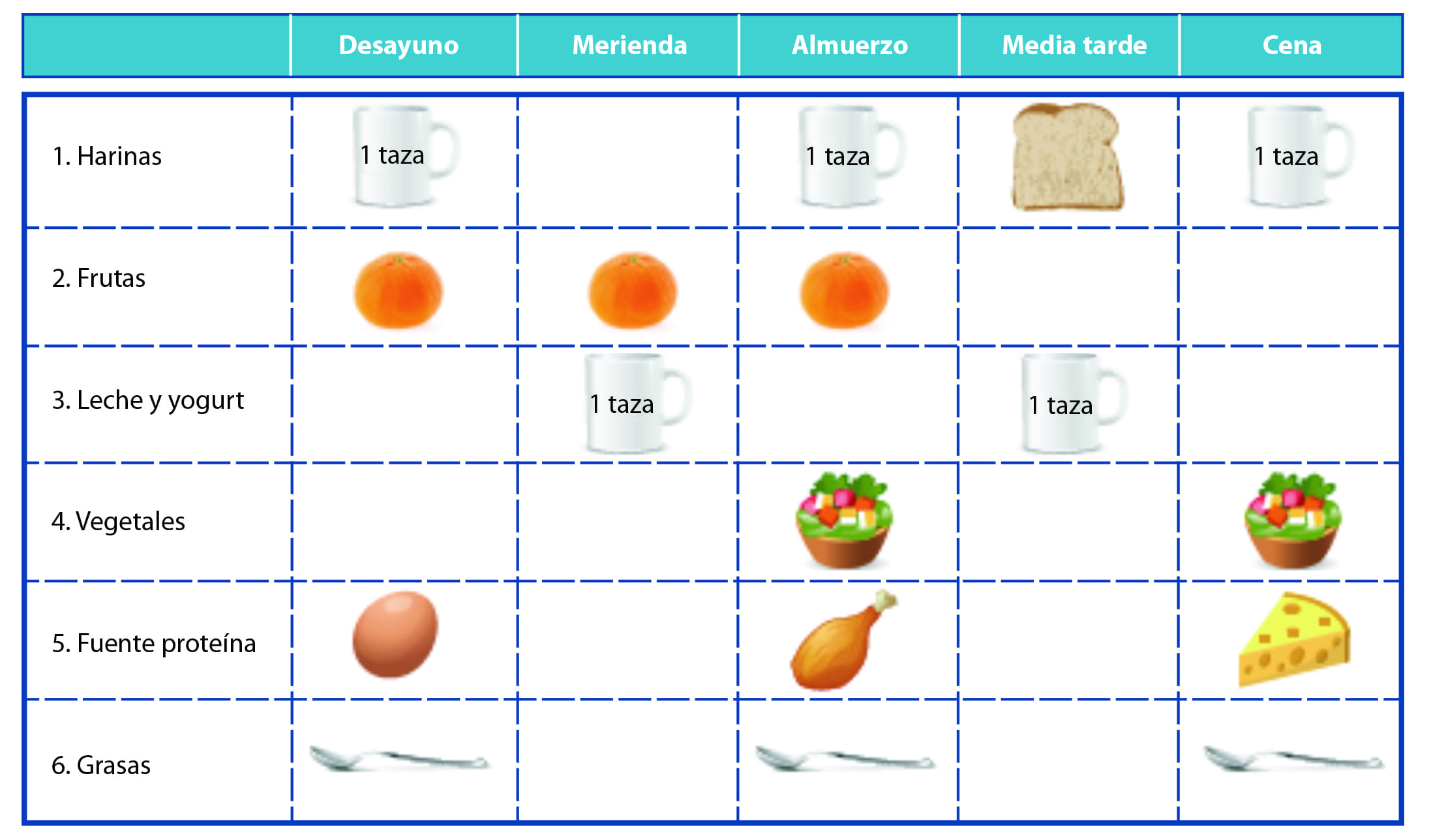

Para estimar las porciones, esto puede hacerse por métodos sencillos:43
• Método de “la taza”: se distribuye una taza de alimentos que contiene carbohidratos en los tiempos principales de comida. También se mide con este método las porciones de leche y yogurt.
• Utilizando las manos:
• Con el puño cerrado hacia abajo o hacia el frente, para medir la porción de harina o fruta.
• Con los dedos para medir porción de pan, plátano, etc.
• Cuchara sopera para medición de grasas.
En cuanto al consumo de grasas, se recomienda principalmente el consumo de:43
• Grasas monoinsaturadas, como el aceite de oliva, el maní, las nueces, las almendras y el aguacate, los cuales se asocian con una mejor tolerancia a la glucosa y reducen la resistencia a la insulina y el cLDL.
• Grasas poliinsaturadas incluye los ácidos grasos omega 3 y 6 que se encuentra en semillas (linaza, chía, maní, nueces y almendra), aceites (maíz, girasol, soya y canola) y pescados de mar (atún, macarela, sardinas y salmón), los cuales tienen efecto cardioprotector y reducen triglicéridos.
1. American Diabetes Association. 5. Facilitating behavior change and well-being to improve health outcomes: Standards of medical care in diabetes−2021. Diabetes Care. 2021;44(January):S53-S72. doi:10.2337/ dc21-S005
2. Tang TS, Funnell MM, Brown MB, Kurlander JE. Self-management support in “real-world” settings: An empowerment-based intervention. Patient Educ Couns. 2010;79(2):178-184. doi:10.1016/j.pec.2009.09.029
3. Norris SL, Lau J, Smith SJ, Schmid CH, Engelgau MM. Self-management education for adults with type 2 diabetes. A meta-analysis of the effect on glycemic control. Diabetes Care. 2002;25(7):1159-1171. doi:10.2337/ diacare.25.7.1159
4. Marincic PZ, Salazar M V., Hardin A, et al. Diabetes Self-Management Education and Medical Nutrition Therapy: A Multisite Study Documenting the Efficacy of Registered Dietitian Nutritionist Interventions in the Management of Glycemic Control and Diabetic Dyslipidemia through Retrospective Chart Rev. J Acad Nutr Diet. 2019;119(3):449-463. doi:10.1016/j.jand.2018.06.303
5. Chrvala CA, Sherr D, Lipman RD. Diabetes self-management education for adults with type 2 diabetes mellitus: A systematic review of the effect on glycemic control. Patient Educ Couns. 2016;99(6):926-943. doi:10.1016/j.pec.2015.11.003
6. Steinsbekk A, Rygg L, Lisulo M, Rise MB, Fretheim A. Group based diabetes self-management education compared to routine treatment for people with type 2 diabetes mellitus. A systematic review with meta-analysis. BMC Health Serv Res. 2012;12(1):213. doi:10.1186/1472-6963-12-213
7. Deakin TA, McShane CE, Cade JE, Williams R. Group based training for self-management strategies in people with type 2 diabetes mellitus. In: Cochrane Database of Systematic Reviews. John Wiley & Sons, Ltd; 2005. doi:10.1002/14651858.cd003417.pub2
8. Cochran J, Conn VS. Meta-analysis of Quality of Life Outcomes Following Diabetes Self-management Training. Diabetes Educ. 2008;34(5):815- 823. doi:10.1177/0145721708323640
9. He X, Li J, Wang B, et al. Diabetes self-management education reduces risk of all-cause mortality in type 2 diabetes patients: a systematic review and meta-analysis. Endocrine. 2017;55(3):712-731. doi:10.1007/ s12020-016-1168-2
10. Strawbridge LM, Lloyd JT, Meadow A, Riley GF, Howell BL. OneYear Outcomes of Diabetes Self-Management Training Among Medicare Beneficiaries Newly Diagnosed With Diabetes. Med Care. 2017;55(4):391-397. doi:10.1097/MLR.0000000000000653
11. Piatt GA, Anderson RM, Brooks MM, et al. 3-Year Follow-up of Clinical and Behavioral Improvements Following a Multifaceted Diabetes Care Intervention. Diabetes Educ. 2010;36(2):301-309. doi:10.1177/0145721710361388
12. Chodosh J, Morton SC, Mojica W, et al. Meta-analysis: Chronic disease self-management programs for older adults. Ann Intern Med. 2005;143(6):427-438. doi:10.7326/0003-4819-143-6-200509200-00007
13. Peyrot M, Rubin RR. Behavioral and Psychosocial Interventions in Diabetes: A conceptual review. Diabetes Care. 2007;30(10):2433-2440. doi:10.2337/dc07-1222
14. Naik AD, Palmer N, Petersen NJ, et al. Comparative Effectiveness of Goal Setting in Diabetes Mellitus Group Clinics. Arch Intern Med. 2011;171(5):453-459. doi:10.1001/archinternmed.2011.70
15. Odgers-Jewell K, Ball LE, Kelly JT, Isenring EA, Reidlinger DP, Thomas R. Effectiveness of group-based self-management education for individuals with Type 2 diabetes: a systematic review with metaanalyses and meta-regression. Diabet Med. 2017;34(8):1027-1039. doi:10.1111/dme.13340
16. Powers MA, Bardsley JK, Cypress M, et al. Diabetes Self-management Education and Support in Adults With Type 2 Diabetes: A Consensus Report of the American Diabetes Association, the Association of Diabetes Care & Education Specialists, the Academy of Nutrition and Dietetics, the American Academy . Diabetes Care. 2020;43(7):1636- 1649. doi:10.2337/dci20-0023
17. Joachim-Célestin M, Gamboa-Maldonado T, Dos Santos H, Montgomery SB. A Qualitative Study on the Perspectives of Latinas Enrolled in a Diabetes Prevention Program: Is the Cost of Prevention Too High? J Prim Care Community Heal. 2020;11:1-14. doi:10.1177/2150132720945423
18. Perry R, Gard Read J, Chandler C, Kish-Doto J, Hoerger T. Understanding Participants’ Perceptions of Access to and Satisfaction With Chronic Disease Prevention Programs. Heal Educ Behav. 2019;46(4):689-699. doi:10.1177/1090198118822710
19. Hamdy O, Barakatun-Nisak MY. Nutrition in Diabetes. Endocrinol Metab Clin North Am. 2016;45(4):799-817. doi:10.1016/j.ecl.2016.06.010
20. Evert AB, Dennison M, Gardner CD, et al. Nutrition Therapy for Adults With Diabetes or Prediabetes: A Consensus Report. Diabetes Care. 2019;42(5):731-754. doi:10.2337/dci19-0014
21. Apovian CM, Okemah J, O’Neil PM. Body Weight Considerations in the Management of Type 2 Diabetes. Adv Ther. 2019;36(1):44-58. doi:10.1007/s12325-018-0824-8
22. Cosentino F, Grant PJ, Aboyans V, et al. 2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J. 2020;41(2):255-323. doi:10.1093/eurheartj/ ehz486
23. Garber AJ, Handelsman Y, Grunberger G, et al. Consensus statement by the American Association of clinical Endocrinologists and American College of Endocrinology on the comprehensive type 2 diabetes management algorithm – 2020 executive summary. Endocr Pract. 2020;26(1):107-139. doi:10.4158/CS-2019-0472
24. American Diabetes Asociation. 8. Obesity Management for the Treatment of Type 2 Diabetes: Standards of Medical Care in Diabetes—2021. Diabetes Care. 2021;44(Supplement 1):S100-S110. doi:10.2337/dc21-S008
25. Wing RR, Lang W, Wadden TA, et al. Benefits of Modest Weight Loss in Improving Cardiovascular Risk Factors in Overweight and Obese Individuals With Type 2 Diabetes. Diabetes Care. 2011;34(7):1481-1486. doi:10.2337/dc10-2415
26. Hamman RF, Wing RR, Edelstein SL, et al. Effect of weight loss with lifestyle intervention on risk of diabetes. Diabetes Care. 2006;29(9):2102- 2107. doi:10.2337/dc06-0560
27. Scheen AJ, Van Gaal LF. Combating the dual burden: therapeutic targeting of common pathways in obesity and type 2 diabetes. Lancet Diabetes Endocrinol. 2014;2(11):911-922. doi:10.1016/ S2213-8587(14)70004-X
28. Espeland M, Pi-Sunyer X, Blackburn G, et al. Reduction in Weight and Cardiovascular Disease Risk Factors in Individuals With Type 2 Diabetes: One-year results of the Look AHEAD trial. Diabetes Care. 2007;30(6):1374-1383. doi:10.2337/dc07-0048
29. Lee IM, Shiroma EJ, Lobelo F, Puska P, Blair SN, Katzmarzyk PT. Effect of physical inactivity on major non-communicable diseases worldwide: An analysis of burden of disease and life expectancy. Lancet. 2012;380(9838):219-229. doi:10.1016/S0140-6736(12)61031-9
30. Pelliccia A, Sharma S, Gati S, et al. 2020 ESC Guidelines on sports cardiology and exercise in patients with cardiovascular disease: The Task Force on sports cardiology and exercise in patients with cardiovascular disease of the European Society of Cardiology (ESC). Eur Heart J. 2021;42(1):17-96. doi:10.1093/eurheartj/ehaa605
31. 2018 Physical Activity Guidelines Advisory Committee. 2018 Physical Activity Guidelines Advisory Committee Scientific Report. United States Dep Heal Hum Serv. Published online 2018:779.
32. Kirwan JP, Sacks J, Nieuwoudt S. The essential role of exercise in the management of type 2 diabetes. Cleve Clin J Med. 2017;84(7 suppl 1):S15-S21. doi:10.3949/ccjm.84.s1.03
33. Tikkanen-Dolenc H, Wadén J, Forsblom C, et al. Physical activity reduces risk of premature mortality in patients with type 1 diabetes with and without kidney disease. Diabetes Care. 2017;40(12):1727-1732. doi:10.2337/dc17-0615
34. Colberg SR, Sigal RJ, Yardley JE, et al. Physical activity/exercise and diabetes: A position statement of the American Diabetes Association. Diabetes Care. 2016;39(11):2065-2079. doi:10.2337/dc16-1728
35. Ostman C, Jewiss D, King N, Smart NA. Clinical outcomes to exercise training in type 1 diabetes: A systematic review and metaanalysis. Diabetes Res Clin Pract. 2018;139:380-391. doi:10.1016/j. diabres.2017.11.036
36. Rejeski WJ, Ip EH, Bertoni AG, et al. Lifestyle Change and Mobility in Obese Adults with Type 2 Diabetes. N Engl J Med. 2012;366(13):1209- 1217. doi:10.1056/nejmoa1110294
37. Pandey A, Patel K V., Bahnson JL, et al. Association of Intensive Lifestyle Intervention, Fitness, and Body Mass Index With Risk of Heart Failure in Overweight or Obese Adults With Type 2 Diabetes Mellitus. Circulation. 2020;141(16):1295-1306. doi:10.1161/CIRCULATIONAHA.119.044865
38. Kalra S, Jena BN, Yeravdekar R. Emotional and psychological needs of people with diabetes. Indian J Endocrinol Metab. 2018;22(5):696-704. doi:10.4103/ijem.IJEM_579_17
39. Fisher L, Hessler DM, Polonsky WH, Mullan J. When is diabetes distress clinically meaningful? Establishing cut points for the diabetes distress scale. Diabetes Care. 2012;35(2):259-264. doi:10.2337/dc11-1572
40. Martinez-Vega IP, Doubova S V., Pérez-Cuevas R. Distress and its association with self-care in people with type 2 diabetes. Salud Ment. 2017;40(2):47-56. doi:10.17711/SM.0185-3325.2017.007
41. Krzemińska S, Lomper K, Chudiak A, Ausili D, Uchmanowicz I. The association of the level of self-care on adherence to treatment in patients diagnosed with type 2 diabetes. Acta Diabetol. 2021;58(4):437- 445. doi:10.1007/s00592-020-01628-z
42. Bonger Z, Shiferaw S, Tariku EZ. Adherence to diabetic self-care practices and its associated factors among patients with type 2 diabetes in Addis Ababa, Ethiopia. Patient Prefer Adherence. 2018;Volume 12:963-970. doi:10.2147/PPA.S156043
43. Caja Costarricense de Seguro Social. MANUAL de Procedimiento Multidisciplinario Para La Atención y Enseñanza de Las Enfermedades Crónicas No Transmisibles. EDNASSS-CCSS; 2017. Accessed April 7, 2021. http://repositorio.binasss.sa.cr/xmlui/handle/20.500.11764/659



Recibido 01-VI-2022.
Aceptado 24-VI-2022.




